Introducción
En los últimos años se ha producido un bum internacional en la implementación de programas de prescripción social (PrS) con intención de mejorar la salud y el bienestar de la población. Esto supone un avance en el reconocimiento de la importancia de los determinantes sociales en la salud y un gran paso para paliar el impacto que su distribución desigual tiene en la población que acude a las consultas de Atención Primaria (AP).
Conscientes de la variabilidad existente en la implementación de estos programas en el mundo, en este artículo pretendemos hacer un análisis al respecto, así como proponer unas recomendaciones para mejorar su calidad.
¿Qué entendemos por prescripción social?
En la literatura se recogen varias acepciones de PrS con matices en función del contexto en el que se aplique. En este artículo nos centraremos en la definición más extendida en el contexto de la AP. Se entiende por PrS el proceso mediante el cual sus profesionales recomiendan a la persona que acude a consulta servicios, recursos o actividades disponibles en su comunidad y que podrían ser beneficiosos para mejorar su salud y bienestar. En España, en algunas comunidades autónomas, la PrS se conoce como recomendación de activos para la salud (RAS1). Algunos ejemplos de activos para la salud podrían ser: una asociación (juvenil, vecinal, de personas mayores, cultural, deportiva, etc.), una plaza o un parque que sirve de espacio de encuentro, un centro cívico y las actividades que se organizan en él, etc. En definitiva, recursos y actividades que son identificados por parte de la población como saludables, que tiene la capacidad de mejorar las circunstancias de individuos o grupos y de potenciar sus habilidades y capacidades individuales y colectivas. Las actividades pueden ser promovidas desde asociaciones comunitarias, organizaciones no gubernamentales con presencia local, instituciones locales (bibliotecas o centros deportivos) o incluso por los propios equipos de AP (por ejemplo, grupos de apoyo a pacientes o paseos cardiosaludables organizados desde un centro de salud).
Es difícil señalar el origen preciso de la PrS/RAS. La valoración integral de las necesidades y prioridades de los/las pacientes y los intentos de conectarlos con recursos y fuentes de apoyo comunitarios han formado parte del abordaje biopsicosocial propio de la AP2. Los esfuerzos por fortalecer o «formalizar» tales conexiones a menudo han surgido de experiencias en comunidades con largas trayectorias de acción y colaboración intersectorial, con diversos grados de resiliencia y sostenibilidad. Estos programas generalmente se han promovido en áreas de gran necesidad socioeconómica, como una forma de proporcionar apoyo adicional a las poblaciones más necesitadas. Sin embargo, el reconocimiento de la importancia de estos abordajes comunitarios en el ámbito de la política sanitaria ha sido un desarrollo más reciente, así como los intentos por apoyar y organizar su implementación de una forma más estructurada.
¿Cómo se practica?
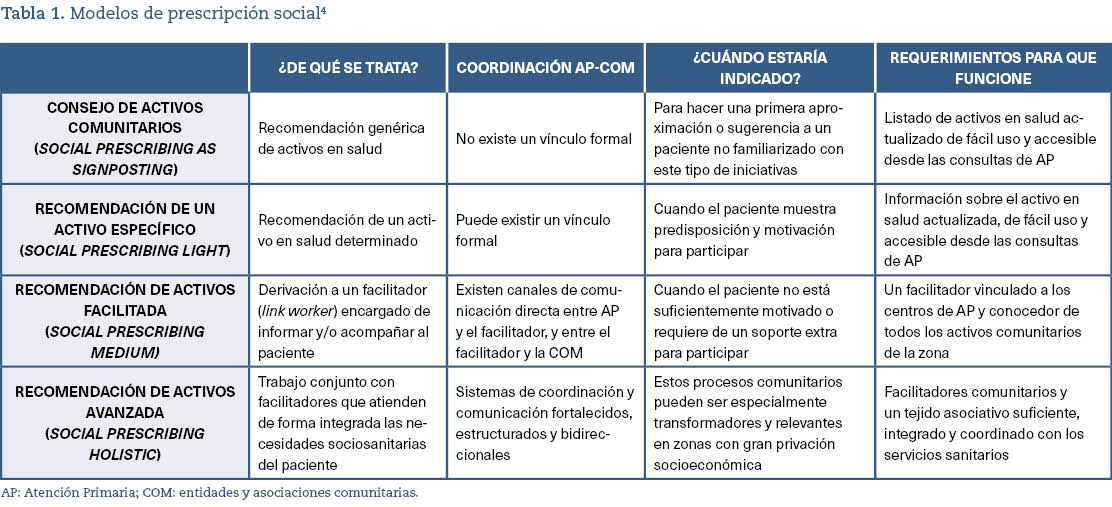
La PrS/RAS puede adoptar diversas formas dependiendo de los actores implicados y del contexto sanitario y/o comunitario. En términos generales, en la literatura se definen cuatro niveles que resumimos en la tabla 1 adaptando la propuesta que hacen Kimberlee3 y la Guía ampliada de recomendación de activos del Observatorio de Salud de Asturias1.
Cada nivel se diferencia según su complejidad, actores implicados e integración entre sectores. Ofrecemos un breve resumen a continuación:
- Consejo de activos comunitarios. Se trata de una recomendación muy genérica que se le hace a un paciente que acude a consulta sobre las diferentes actividades o activos disponibles en su comunidad. El objetivo es invitar al paciente a que considere la posibilidad de valorar alguna actividad comunitaria, sin necesidad de concretar o poner en marcha ningún tipo de recomendación formal.
- Recomendación de un activo específico. Se trata del modelo más frecuente, en el cual los profesionales del centro de salud recomiendan una actividad o recurso comunitario determinado. La gran mayoría de las veces, las recomendaciones están dirigidas a programas de educación para la salud o estilos de vida saludables (por ejemplo, el programa Exercise On Prescription, en el Reino Unido). Pero también es posible y cada vez más frecuente recomendar servicios de asesoría legal, sindicatos o movimientos político-sociales.
- Recomendación de activos facilitada. Es el modelo por el que está apostando el Reino Unido, e implica la contratación de un facilitador (link worker o social prescriber) que hace de nexo de unión entre los centros de salud y las entidades o recursos comunitarios. El facilitador suele trabajar desde el centro de salud y se encarga de informar al paciente sobre los recursos y servicios disponibles. Puede, también, ofrecer apoyo y acompañarlo a las actividades, emprender un rol más proactivo en la organización de actividades comunitarias y/o dinamizar las redes de colaboración y acción intersectorial.
- La recomendación de activos avanzada. Es un modelo infrecuente que, por lo general, deriva de los modelos anteriores tras años de consolidación del trabajo intersectorial. Suele definirse como una integración casi total entre el centro de salud, la comunidad, servicios sociales y salud pública, con espacios de trabajo compartidos y redes de coordinación fortalecidas.
En España se dan pequeñas variaciones sobre esta clasificación. Por ejemplo, La guía de recomendación de activos para la salud en AP de Aragón5 agrupa los niveles anteriores en RAS no formal (1 Kimberlee) y RAS formal (2, 3 y 4), atendiendo al grado de estructuración y coordinación con los recursos comunitarios y teniendo en cuenta el papel clave de trabajo social (tabla 2).
¿Cuál es el panorama internacional?
En la actualidad existen programas de PrS/RAS en al menos 17 países6. En Europa hay evidencia científica sobre iniciativas en Alemania, Dinamarca, Finlandia, Suecia, España, Irlanda, Países Bajos, Portugal y el Reino Unido, con gran variabilidad en su implementación. En la tabla 3 se muestran algunos de los modelos de PrS/RAS implementados en Europa que han sido publicados en la literatura científica y que comentamos brevemente a continuación. No obstante, los ejemplos citados no son necesariamente representativos de toda la actividad de PrS/RAS que ocurre en cada uno de los países a nivel local.
¿Funciona la prescripción social/recomendación de activos para la salud?
Para responder a esta pregunta, debemos primero aclarar dos cuestiones: ¿A qué nos referimos con «funciona»? ¿Qué entendemos por PrS/RAS? Rempel y sus colaboradores15 señalan que los objetivos de los programas de PrS/RAS con frecuencia varían según dónde y a quién se le pregunte. Hay quien prioriza el autocuidado del paciente y la menor utilización de servicios sanitarios16, hay quien mide su incidencia en los determinantes sociales de la salud17 y hay, también, quien lo plantea como estrategia de desmedicalización en AP18, entre otras finalidades. Hay una tendencia a enmarcar la PrS/RAS como una solución a problemas complejos y con frecuencia estructurales, como son las desigualdades sociales, la sobrecarga asistencial o la fragmentación de la AP, y a medir su éxito en función de su capacidad de resolverlos19. En este artículo, argumentamos que esta forma de entender la PrS/RAS no solo contribuye a simplificar en exceso las realidades y los problemas referidos, sino que, además, impide valorar el verdadero potencial de los procesos e intervenciones comunitarias en AP.
El hecho de que la PrS no contribuya a reducir la presión asistencial no significa que no funcione o que se esté haciendo mal. Es más, hay programas que han permitido identificar situaciones de vulnerabilidad sociosanitaria y facilitar el acceso de estos pacientes a sus centros de AP, lo cual es positivo10. Hay pacientes que posiblemente sigan requiriendo medicación tras haber sido referidos a programas comunitarios. Y hay problemas e injusticias sociales que, aunque no sean solucionables desde AP, pueden ser aliviados, amparados y denunciados mediante redes comunitarias fortalecidas.
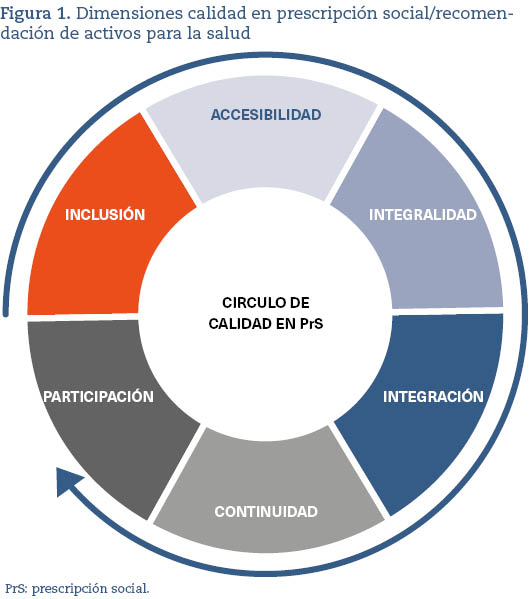
Como veíamos en la introducción, las características de los programas de PrS/RAS varían según las personas, agentes y sistemas sanitarios implicados. No es fácil, ni deseable, estandarizar la PrS/RAS, puesto que su virtud y valor residen precisamente en su adaptación a los contextos y poblaciones. No obstante, no todas las prácticas son igualmente efectivas (no todo vale en PrS/RAS). La manera en que se practique e implemente puede marcar una diferencia significativa en su éxito o fracaso. En este sentido, la literatura científica disponible permite identificar algunas dimensiones clave que parecen contribuir a la calidad y sostenibilidad de programas de PrS/RAS. A continuación, ofrecemos un resumen de estas dimensiones (figura 1).
Accesibilidad. Los programas de PrS/RAS deben priorizar las poblaciones con mayor necesidad sociosanitaria o, de lo contrario, corren el riesgo de exacerbar las desigualdades en salud. En un claro ejemplo de ley de cuidados inversos20, Murphy y sus colaboradores21 demostraron cómo la participación en un programa comunitario de ejercicio físico era sistemáticamente menor en las zonas con mayor privación socioeconómica porque tener un automóvil predecía el acceso. Tanto la ubicación como el coste, el horario, la variedad y la adecuación social y cultural de las actividades determinan la participación, y son condición necesaria para la equidad y la calidad de los programas22.
Integralidad. Los comportamientos relacionados con la salud y la respuesta a las intervenciones comunitarias están condicionados por los contextos vitales y sociales de las personas23. Una PrS/RAS que tenga en cuenta las características, prioridades, expectativas y circunstancias específicas (y cambiantes) de cada individuo estará, por tanto, mejor situada para entender y abordar sus principales problemas de salud22.
Integración. Las personas generalmente tienen necesidades sociosanitarias múltiples y cambiantes, lo que significa que suelen necesitar acceder a diversos servicios de salud y comunitarios con regularidad. La colaboración, la coordinación y la comunicación bidireccional entre sectores, profesionales y activos comunitarios es esencial para garantizar una atención cohesionada, desarrollar un mejor conocimiento de las/los pacientes (y de sus contextos) y redistribuir con eficacia la responsabilidad de los cuidados10,24.
Participación. Tal y como señalan Popay y sus colaboradores25, existe una relación entre el nivel de participación e implicación de la comunidad y la adecuación y el impacto de las intervenciones comunitarias en la salud de la población y sus determinantes sociales. Para que la PrS/RAS pueda responder a las particularidades y necesidades locales, fortalecer las dinámicas comunitarias existentes y mejorar la salud de las personas, debe promover la participación. En este sentido, cabe entender (y practicar) la PrS/RAS como un proceso, el cual habitualmente empieza por el (re)conocimiento de los activos comunitarios existentes (mapeos comunitarios)26 y la articulación de redes de colaboración y acción intersectorial.
Inclusión. Mencionaba Garcés27 que existe el riesgo de «pasar de la crítica al individualismo a la entrega acrítica a la idea de comunidad», olvidando que no todas las comunidades, por el hecho de ser comunidad, son saludables. La apuesta por la salud comunitaria y la PrS/RAS, por tanto, debería también ir acompañada de un compromiso continuo y compartido por conformar comunidades tolerantes y respetuosas con la diversidad (ideológica, identitaria, religiosa, racial, sexual, etc.), porque solo así serán saludables para todo el mundo28.
Continuidad. La continuidad permite acompañar mejor, estar ahí por si las recomendaciones no funcionan o no se ajustan a las expectativas de los/las pacientes (por ejemplo, «Si no funciona, no pasa nada. Ven, me lo dices y probamos otra cosa») o para identificar cualquier cambio en su situación o necesidades10. Además, es condición necesaria para que el resto de las dimensiones coexistan. Como veíamos, la participación comunitaria es en sí misma un proceso. Lo mismo sucede con la integralidad o la integración: la aproximación a los contextos vitales, familiares y sociales de personas y comunidades, así como la creación de redes de colaboración y acción intersectorial se forjan sobre relaciones (vínculos) que requieren tiempo y continuidad para consolidarse.
En este sentido, los procesos de evaluación pueden ser una oportunidad para valorar el nivel de accesibilidad, integralidad, integración, inclusión, participación y continuidad de las iniciativas de PrS/RAS, identificar áreas de mejora y ejemplos de buenas prácticas que puedan servir de inspiración en otros contextos. Esto requiere la adopción y la combinación de nuevas aproximaciones metodológicas que puedan capturar y «medir» la calidad en todas sus dimensiones, heterogeneidad y emergencia.
¿Cuál es el panorama en España?
A nivel estatal, el Marco Estratégico para la AP y Comunitaria (2019)29 señaló la importancia de reforzar la orientación comunitaria, incluyendo en el objetivo D «Fomentar el abordaje biopsicosocial desde la consulta de AP, a través de la entrevista clínica integral y la recomendación de activos para la salud y recursos comunitarios».
El Plan de Acción de Atención Primaria y Comunitaria 2022-202330 se construyó con la intención de aterrizar y operativizar el Marco Estratégico, con objetivos, indicadores y resultados esperados en el plazo de 2 años. Para avanzar en el objetivo de reforzar la orientación comunitaria recogido en este Plan, el Ministerio de Sanidad creó un Grupo de Trabajo de Salud Comunitaria, con participación de Salud Pública y AP de las comunidades autónomas, así como de sociedades científicas, colegios profesionales, sindicatos y asociaciones de pacientes de AP.
Desde este grupo, se elaboraron unas recomendaciones para el diseño de estrategias de salud comunitaria en AP a nivel autonómico (2022)31, donde se recogía la necesidad de extender el abordaje biopsicosocial, la PrS/RAS y las alianzas con los activos comunitarios a la práctica habitual de los/las profesionales de AP, así como de desarrollar protocolos que guíen y sistematicen dichas prácticas. Otra de las acciones recogidas en el Plan y abordadas por el Grupo de Trabajo de Salud Comunitaria fue la ampliación y desarrollo del servicio de atención comunitaria en la Cartera de Servicios Comunes de AP32. El nuevo texto propuesto por este grupo, y que ya ha sido sometido a consulta pública33, incluye la identificación y recomendación de recursos comunitarios y activos para la salud.
El Plan de Acción de Atención Primaria y Comunitaria también incluye una propuesta de creación de enlaces a herramientas de recomendación de activos para la salud y recursos comunitarios en la historia de salud digital, acción que ha sido financiada mediante presupuestos generales del Estado, al igual que la formación en abordaje biopsicosocial y acción comunitaria y el desarrollo de estrategias de salud comunitaria en las comunidades autónomas.
A nivel autonómico, son muchas las comunidades autónomas que vienen trabajando desde hace años en potenciar la orientación comunitaria de la AP mediante la PrS/RAS. Hay diversas experiencias exitosas de las cuales aprender, en las que el enfoque en activos ha desempeñado un papel fundamental. Estas experiencias han demostrado que trabajar con una perspectiva salutogénica es factible y contribuye a mejorar el bienestar de las personas (Saluts als Barris en Cataluña34, Mapeando Carabanchel en Madrid35, Estrategia Atención Comunitaria en Aragón36 o el Observatorio de Asturias10, entre otras).
Cada comunidad autónoma, además, ha ido creando guías y procedimientos, existiendo variabilidad en el modelo de implementación y práctica en referencia a los niveles de Kimberlee o la estructuración de las iniciativas. Existen también diferencias en cuanto al origen de los programas de PrS/RAS (ya sea del sistema sanitario o de salud pública) o su liderazgo, el cual puede ser compartido o parte de un modelo de coordinación y participación intersectorial en el contexto de una acción comunitaria más amplia.
Muchas administraciones sanitarias autonómicas están creando (o revisando) sus estrategias de salud comunitaria, en las que han de incluir el objetivo D del Plan de AP y desarrollar el servicio de atención comunitaria en la cartera básica de servicios de AP. Estas estrategias plantean acciones de reorientación comunitaria de los servicios sanitarios, que son una de las líneas de acción de la promoción de la salud.
A nivel local, son muchas las entidades locales que están trabajando en la construcción de mesas intersectoriales y la identificación de activos en salud en el contexto de la Estrategia de Promoción de la Salud y Prevención del Sistema Nacional de Salud37. Los objetivos de estas iniciativas son dar visibilidad y accesibilidad a los recursos locales que pueden mejorar la salud de la comunidad. Para lograrlo, se cuenta con la herramienta Localiza Salud38 y una convocatoria de ayudas anual39.
Además, existen redes locales de promoción de la salud, como la Red de Actividades Comunitarias, la Red Aragonesa de Proyectos de Promoción de Salud, las Redes de Escuelas Promotoras, la Red Aúpa, Asturias Actúa, Proyecto Riu, Relas y Consejos de Salud, entre otras. Estas redes aplican la metodología de activos para la salud local y representan una oportunidad para la implementación de modelos de PrS/RAS en nuestros territorios. En muchas comunidades, estas redes son la referencia, ya que establecen los vínculos comunitarios necesarios para que los programas de PrS/RAS sean viables. Su participación en todo el proceso, desde el diseño hasta la evaluación, es clave.
Los retos relacionados con la implementación de iniciativas de PrS/RAS en AP en España están estrechamente vinculados a los desafíos que enfrenta la AP en general, entre los que cabe destacar los siguientes:
- La infrafinanciación, las plantillas mal dimensionadas y la inestabilidad laboral del personal en AP dificultan (si no impiden) la priorización e implicación de sus profesionales en procesos comunitarios, que terminan siendo postergados por la magnitud de la demanda asistencial más inmediata.
- Existe, además, escasa autonomía a nivel de centro de salud para reorganizarse y reorientar las agendas conforme a las necesidades y prioridades comunitarias identificadas.
- Evaluar es difícil cuando no hay tiempo, financiación ni infraestructura destinada a la investigación en AP. Esta termina siendo asumida por sus profesionales de forma extraordinaria, lo cual dificulta su práctica y condiciona la calidad de los procesos evaluativos.
- La falta de coordinación entre equipos de AP e iniciativas de PrS/RAS impide el aprendizaje entre pares y la reflexión sobre los principales retos y oportunidades, lo que da lugar a solapamientos y duplicidades.
- Existe una falta de consenso sobre lo que es (y no es) la PrS/RAS, haciendo necesario establecer un marco común que evite situar la PrS/RAS como solución a problemas estructurales y que relacione la calidad de los programas con la presencia de las dimensiones previamente descritas (figura 1).
- Existe, además, gran variabilidad en la apuesta por la PrS/RAS entre comunidades autónomas, con diferencias sustanciales en el presupuesto, la información de los mapas de activos o el apoyo y reconocimiento a las iniciativas comunitarias locales.
- La falta de sostenibilidad de los activos comunitarios constituye, también, un problema. Si parte de las necesidades en salud pretenden ser abordadas desde la comunidad, esta debería estar suficientemente dotada y contar con políticas públicas que garanticen la sostenibilidad, la suficiencia y la calidad de los activos comunitarios en el medio-largo plazo.
En definitiva, la implementación de una PrS/RAS de calidad (acorde a la definición ofrecida en la figura 1) requiere un fortalecimiento de la AP, la salud pública, servicios sociales y la comunidad en su conjunto. Estos desafíos deben abordarse de manera integral para permitir el pleno desarrollo de la PrS/RAS en el contexto de la AP.
Conclusiones
- La implementación de los modelos de PrS/RAS es un proceso complejo que requiere la adaptación a los recursos, contextos y necesidades de la población local a la que está dirigida. Es importante evitar la estandarización de la PrS/RAS.
- Recordemos que estos programas no buscan subsanar problemas como la infrafinanciación de los servicios públicos o las injusticias sociales, sino ofrecer un mejor apoyo, amparo y acompañamiento a las personas con mayor necesidad sociosanitaria en AP.
- La calidad de la PrS/RAS viene determinada por la accesibilidad, integralidad, integración, inclusión, participación y continuidad de los programas. Es esencial que los esfuerzos de evaluación se centren en identificar áreas de mejora en estas dimensiones, lo cual requiere la adopción de aproximaciones metodológicas que den cuenta su complejidad.
- En España, a nivel estatal, el Marco Estratégico de la AP y el objetivo D suponen una oportunidad para el desarrollo de la PrS/RAS. Es preciso que a nivel gubernamental se siga apoyando la PrS/RAS técnica y presupuestariamente, se fomente la formación e investigación y se facilite el intercambio internacional de buenas prácticas entre sistemas sanitarios.
- A nivel autonómico, la implementación de la PrS/RAS es una oportunidad para lograr la reorientación comunitaria de los sistemas de salud. Para ello, es clave continuar con el desarrollo de la Estrategias de Salud Comunitaria, la inclusión de la atención comunitaria en la cartera de servicios y el impulso de alianzas y sinergias entre administraciones y agentes locales. Esto requiere la adecuación de recursos técnicos, económicos y humanos para la práctica sostenible de la PrS/RAS en AP.
- A nivel local, es importante ejercer la PrS/RAS (y la AP en general) con perspectiva biopsicosocial. Esto implica valorar la relación entre profesionales de la salud y pacientes, y reconocer la importancia de la continuidad asistencial en la comprensión de las necesidades, problemas y activos de nuestros pacientes y poblaciones de referencia. De esta forma evitamos el riesgo de convertir la PrS (e incluso la práctica médica) en un mero hecho transactivo.
- Una PrS/RAS de calidad necesita de una AP, salud pública, servicios sociales y comunidades fortalecidas. La apuesta por la PrS/RAS debería acompañarse de medidas políticas y presupuestarias que refuercen cada uno de los sectores y agentes implicados de manera integral.




_1697461263.jpg)