Antes de empezar la ruta
Debido a las características propias de la Atención Primaria (AP), su amplio ámbito de actuación, su vocación generalista y su atención a los factores psicosociales de los problemas de salud, su práctica se caracteriza por una alta frecuencia de situaciones diagnósticas imprecisas. Por ello, la incertidumbre es un componente intrínseco de cualquier encuentro clínico en AP1. Las médicas y médicos de familia (MF) se encuentran entre los especialistas con una mayor percepción de incertidumbre en su trabajo diario2. Una de las situaciones de incertidumbre más temidas es cuando un MF tiene dudas sobre si su paciente tiene o no cáncer. Algunas razones para ello son la rareza del diagnóstico de cáncer, la heterogeneidad de tipos y presentaciones de los diferentes cánceres, el mal pronóstico de muchos de ellos, las oscuras connotaciones del diagnóstico y los bajos valores predictivos positivos (VPP) de signos y síntomas habitualmente considerados como señales de alarma3,4. Para complicarlo aún más, seguimos sin poder determinar la estrategia adecuada para el cribado y el diagnóstico precoz de los cánceres más frecuentes5,6. Por todo ello, a la hora de afrontar la incertidumbre ante la duda de un posible cáncer, en AP se utilizan múltiples estrategias. Estas estrategias son de tres tipos: las centradas en aspectos cognitivos, las centradas en aspectos emocionales y las centradas en aspectos éticos7. Esta diferenciación no deja de ser un reflejo de los dos sistemas de toma de decisiones que manejamos todos los seres pensantes: el sistema 1, rápido, intuitivo e inconsciente; y el sistema 2, lento, analítico y deliberado8. Dentro de las estrategias centradas en aspectos emocionales, se encuentran los denominados, en la literatura anglosajona, gut feelings.
Los gut feelings se han descrito como «una luz de alarma útil que se enciende de repente para anunciar que hay algo inusual»9. El papel de los gut feelings en el proceso diagnóstico llevado a cabo en AP se ha estudiado en países como los Países Bajos, Bélgica, Francia y España10-13 (tras el estudio español, decidimos utilizar en castellano el término corazonada para referirnos a los gut feelings). Dichos estudios identifican la existencia de dos tipos de corazonadas. Una es la sensación de alarma, descrita como la sensación de que algo no encaja en un paciente concreto, lo que hace que la o el MF se preocupe por un posible desenlace grave. El segundo tipo de corazonada consiste en una sensación de seguridad, en la que la o el MF se siente seguro acerca de la evolución y el manejo futuros del paciente, aunque todavía no conozca el diagnóstico preciso. Es importante señalar que para los MF preguntados en los estudios citados las corazonadas no tienen un objetivo diagnóstico, sino pronóstico. No se refieren al diagnóstico exacto que pueda tener la o el paciente, sino a la posible gravedad o relevancia de ese diagnóstico. Aunque poco estudiadas, se ha podido observar que la frecuencia de aparición de las corazonadas en las consultas de Medicina Familiar parece ser muy alta. En un estudio hecho en España, los y las MF presentaron una corazonada en el 97,1% de las consultas realizadas por un nuevo motivo. La mayor parte de las veces la corazonada fue de seguridad (75,3%), mientras que fue de alarma en el 21,7% de las ocasiones14.
Se ha dicho que el personal médico de AP sufrimos de cierto analfabetismo estadístico15, que nos cuesta entender el significado exacto de muchos de los números que manejamos en la consulta, que no distinguimos, por ejemplo, la diferencia entre riesgo absoluto y riesgo relativo. De eso se aprovecha la publicidad de la industria farmacéutica y algunos programas de cribado. Pero, aun así, los números nos gustan. Preferimos tratar con cifras de tensión arterial, de hemoglobina glicosilada o de filtrado glomerular antes que con asuntos más espinosos como nuestra forma de razonar. Una de las conclusiones de los estudios sobre corazonadas es que los médicos reclaman evidencia, números al fin y al cabo, sobre la exactitud de sus corazonadas13. Así que, extenuados por la incertidumbre y el miedo ante un posible diagnóstico de cáncer y su reverso tenebroso, el miedo a no diagnosticarlo a tiempo, salimos a pasear por la evidencia y las dudas publicadas para saber qué relevancia tienen las corazonadas para el diagnóstico de cáncer en AP.
Métodos
He utilizado las búsquedas bibliográficas realizadas para mi tesis doctoral sobre las corazonadas en el proceso diagnóstico de las y los MF españoles16. Durante aquel trabajo empleé las bases de datos habituales en estos casos: Medline, Embase, Web of Science, SciELO, CINAHL y Psicodoc. Usé la función de crear una fuente RSS que busca constantemente novedades en Medline de los términos deseados. Repetí las búsquedas periódicamente con términos como gut feelings, intuition, cancer, neoplasm, Primary Health Care, general medicine, family physician, decision making, diagnosis, y sus derivados. Repasé la bibliografía de aquellos artículos que me interesaban a la caza de gemas ocultas. Con la reflexión sobre las referencias encontradas sobre los gut feelings de las y los MF y el diagnóstico de cáncer, se ha construido esta revisión narrativa que incluye 20 estudios.
Resultados: el paseo
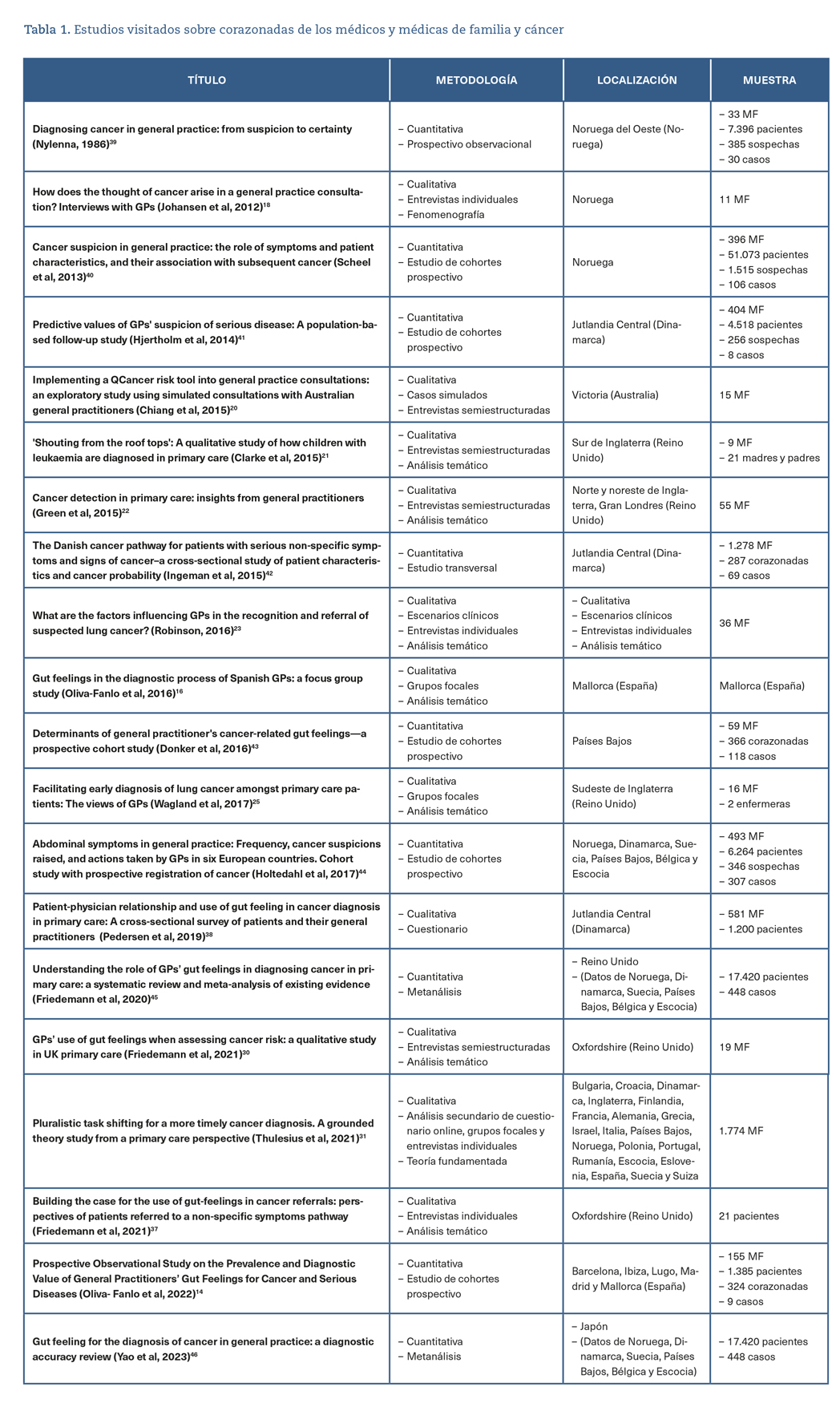
Los artículos, tesis y trabajos científicos en general encontrados en las búsquedas que hacen referencia a las corazonadas de las y los MF y el cáncer pueden encuadrarse en cualitativos y cuantitativos. Además, los hay que se centran más en el pronóstico que en el mero diagnóstico y los que recaban la opinión de pacientes. El resumen de todos ellos, a modo de bitácora del camino recorrido, puede encontrarse en la tabla 1.
Caminos cualitativos
En campos poco estudiados, cuando deseamos explorar prácticas sin explicación explícita conocida o queremos entender los motivos, las causas ocultas, de determinadas conductas, es cuando está más indicado y tiene un papel más relevante el uso de la metodología cualitativa17. Comenzaremos también nosotros nuestro paseo por los estudios cualitativos realizados acerca de las corazonadas y su presencia y uso para el diagnóstico de cáncer.
En 2012, la MF noruega May-Lill Johansen y otros investigadores del Departamento de Medicina Comunitaria de la Universidad de Tromsø (probablemente, la más al norte de Europa Occidental, conocida como la Universidad Ártica) publicaron un estudio en el que entrevistaron a 14 MF acerca de las vías por las que la idea de cáncer aparecía durante una consulta18. Una de ellas era la intuición del MF, sus gut feelings. De acuerdo con los estudios ya citados sobre dichos gut feelings, los y las MF atribuían su capacidad de tener corazonadas respecto de la gravedad de la situación de su paciente a la suma de su saber médico, el conocimiento previo que tenían sobre la persona y la experiencia clínica acumulada con los años, todo ello trabajando de forma automática e inconsciente. Saber cómo se comporta habitualmente la o el paciente y cómo se relaciona con la enfermedad permite que incluso pequeños cambios en su actitud, en la forma de explicar los síntomas que presenta, faciliten la sospecha del MF de que algo distinto está sucediendo. Este punto es muy relevante cuando sabemos que la longitudinalidad (complicada palabra para definir el hecho de mantener durante mucho tiempo a la misma MF), como todos sospechábamos, tiene, entre otros beneficios, la virtud de disminuir la mortalidad19.
El Departamento de Medicina General de la Universidad de Melbourne quiso estudiar en 2015 el posible impacto en la toma de decisiones de las y los MF de la implementación de una herramienta de evaluación de riesgo de cáncer20. La herramienta, llamada QCancer, fue diseñada entre población británica y está basada en una serie de condicionantes (la versión actual, disponible en https://www.qcancer.org incluye el código postal, aunque no lo hacía la usada en el estudio australiano), antecedentes familiares y síntomas. Con la ayuda de seis actores, presentaron consultas simuladas a 15 MF de Victoria (Australia), con los que posteriormente mantuvieron entrevistas semiestructuradas. Los MF, especialmente los más expertos, tendían a preferir su intuición clínica frente a las indicaciones de la herramienta de cálculo de riesgo en los casos en las que ambas eran contradictorias.
Rachel Clarke es una escritora y médica de cuidados paliativos oxoniense. Tras ejercer como periodista, decidió estudiar medicina a los 29 años. En 2015 publicó un estudio en el que se entrevistaba a 9 MF que habían atendido a niños que habían sido finalmente diagnosticados de leucemia21. Afirmaron que el aspecto físico y el comportamiento de los niños les había provocado la aparición de gut feelings de alarma. Citaban la formación previa, los años de experiencia y haber atendido previamente a pacientes con enfermedades graves como elementos claves en el desarrollo de gut feelings. El mismo estudio incluía entrevistas con 21 padres y madres de los mismos niños. Los MF reconocían que la interacción con las madres era fundamental, y deban gran credibilidad a la intuición materna de que su hija o hijo «no está bien».
Con el objetivo de comprender el proceso de diagnóstico de cáncer desde la perspectiva de las y los MF y su potencial para mejorar, Trish Green entrevistó a 55 MF ingleses22. En el National Health Service británico disponen desde 2005 de vías de diagnóstico rápido de cáncer mediante las que se hacen, a pacientes que cumplen unos determinados criterios, todas las pruebas necesarias para diagnosticar (o descartar) un cáncer en 2 semanas. Más adelante volveremos sobre ellas. Los y las MF ingleses valoraron positivamente la existencia de estas vías rápidas, aunque criticaron sus limitaciones cuando los síntomas de sus pacientes no se correspondían con los criterios clínicos establecidos. En esos casos, los y las MF reconocen el papel que conceden a sus gut instincts para identificar a pacientes que, aun sin señales de alarma explícitas, creen que deben ser estudiados más profundamente.
Para su tesis doctoral sobre los factores que influyen a las y los MF a la hora de sospechar y derivar a otros niveles asistenciales pacientes con sospecha de cáncer de pulmón, Spencer Robinson entrevistó a 36 MF ingleses23. Además de las entrevistas en profundidad, les propuso varios casos hipotéticos sobre los que debían reflexionar en voz alta. Tanto en las entrevistas como en los casos clínicos, las y los MF utilizaron el término gut feeling, sexto sentido, una vocecita en la cabeza y otros que no sabría traducir, como metáfora para referirse a los avisos que su intuición les enviaba. Para los y las MF de este estudio la intuición era el resultado de la experiencia y el reconocimiento de patrones identificados a lo largo de los años.
En 2016 decidimos preguntar si los y las MF mallorquinas reconocían la existencia de gut feelings en sus consultas13. Veintiún MF, con distintos rangos de experiencia, con dedicación a la tutorización de residentes y sin ella, trabajando en el medio urbano y en el rural, fueron reunidos en tres grupos focales. Los grupos focales son una técnica cualitativa heredada de la sociología. La elegimos, frente a la entrevista individual, por su potencialidad para aprovechar las interacciones y un diálogo más profundo entre los miembros del grupo a fin de estimular el desarrollo de cada discurso individual y favorecer mediante la discusión la construcción de ideas colectivas24. Bueno, por eso y porque nos aseguraron con razón que era muy divertida. Los y las MF mallorquinas no solo reconocieron los gut feelings como una experiencia propia, si no que corroboraron lo afirmado por colegas de otros países europeos en lo que atañía a su significado y a los factores que los precipitaban. Consideraban que sus corazonadas (a partir de este estudio decidimos llamarlas así) eran muy valiosas para alertarles de que su paciente podía presentar una enfermedad grave, contando entre las posibilidades, de forma explícita, con el cáncer. Una de las participantes lo expresaba muy bien: «Estaba muy preocupada. Por su aspecto, por cómo había cambiado su carácter en los últimos meses. Antes venía sola, y ahora lo hacía con su hija y su marido. Muy preocupada... Y tuve la sensación de que podía tener un cáncer…».
En 2017, investigadores de la Universidad de Southampton exploraron, mediante la técnica de los grupos focales, la visión de 16 MF y 2 enfermeras del sur de Inglaterra de cómo mejorar el diagnóstico temprano de cáncer de pulmón en AP25. Cierto número de MF afirmó creer que, en ausencia de los síntomas considerados como de alarma en las guías de actuación que manejaban, su gut instinct se convertía en la herramienta más útil de la que disponían a la hora de decidir investigar un posible cáncer de pulmón.
A finales del milenio pasado, Dinamarca y el Reino Unido descubrieron que la supervivencia a los 5 años del diagnóstico de cáncer entre su ciudadanía era más baja que la de otros países europeos con un gasto total en salud similar26. Incluso varios países del sur de Europa obtenían mejores resultados. Llevados quizá por una preocupación legítima por el bienestar de su población o quizá por un pundonor herido y avergonzado, se diseñaron protocolos especiales de diagnóstico rápido de cáncer27,28. Se implantaron vías clínicas de alta velocidad para la atención de pacientes con síntomas de alarma reconocidos en la literatura médica y otras de menor velocidad, aunque mayor que para las derivaciones «normales», para aquellos con síntomas comunes en los que el riesgo de cáncer es bajo, pero no nulo. Distinguir los síntomas con alto y bajo riesgo puede resultar complicado, puesto que las diferencias entre ellos en ocasiones son mínimas. Como comentábamos al principio de este paseo, solo hay ocho síntomas con VPP para cáncer superiores al 5%4,29. En ambos países se consideró que los gut feelings de sus MF debían encuadrarse dentro de los protocolos de diagnóstico de segunda velocidad como un síntoma más. La psicóloga Claire Friedemann Smith entrevistó años después a 19 MF (11 eran mujeres, con entre 1 y 30 años de experiencia y distintas categorías laborales) que habían derivado pacientes a la Suspected Cancer (SCAN) Pathway para pacientes con síntomas inespecíficos de cáncer con el criterio de haber tenido un gut feeling al respecto30. Describieron sus corazonadas como importantes para la toma de decisiones en AP y un complemento necesario para la orientación clínica. Esto era especialmente cierto en el caso de pacientes que se encontraban en una zona gris en la que el cuadro clínico del paciente no está adecuadamente representado en las directrices existentes.
Hans Thulesius, profesor de Medicina Familiar sueco de la Universidad de Lund, reunió a un variopinto grupo de MF para analizar, usando la teoría fundamentada, las respuestas de 1.379 MF de 20 países europeos31. La teoría fundamentada trata de construir, mediante el método inductivo, una teoría a partir de los datos encontrados. Se trataba, en este caso, de explorar cómo diagnosticar el cáncer en AP de la forma más oportuna. Es interesante remarcar este concepto de oportunidad. No siempre se trata de diagnosticar cuanto antes, si no en el momento oportuno. Como dice el salmo bíblico y cantan los Byrds, todo tiene su momento32. Sabemos que, debido a la heterogeneidad de los ritmos de crecimiento de los distintos tipos de neoplasia, no siempre vamos a ayudar a nuestro paciente diagnosticando un cáncer que nunca iba a causarle síntomas graves o muerte33. En su estudio, Thulesius et al concluyeron que la capacidad de alternar entre los sistemas de toma de decisiones analítico e intuitivo, algo que se ha propuesto como una de las características de los gut feelings34, resulta crucial para no retrasar los diagnósticos precisos y evitar el sobrediagnóstico innecesario. Coinciden en ello con Hogarth, que en su libro Educating intuition apuesta por entrenar al sistema de toma de decisiones analítico para que actúe como el sistema intuitivo, de forma rápida, tácita y automática35, y con los iconos enfrentados de este mundillo de la toma de decisiones Daniel Kahneman y Gary Klein, que dejaron a un lado sus diferencias aparentemente irreconciliables para acordar las condiciones que separan la verdadera intuición competente y experimentada de las meras impresiones sesgadas y autocomplacientes36.
Como suele pasar en medicina, y la investigación médica no iba a ser menos, las y los pacientes han tenido poca voz acerca de las corazonadas de sus MF. Friedemann et al realizaron entrevistas semiestructuradas a 21 pacientes que habían sido derivados para estudio de un posible cáncer a una vía específica debido a una corazonada de su MF37. Los pacientes consideraron que las corazonadas de sus MF formaban parte del proceso de diagnóstico y se basaban en su experiencia. Justificaron el uso de las corazonadas de sus MF en el diagnóstico del cáncer, e incluso hubo quienes consideraron el hecho de que sus MF tuvieran una corazonada como una muestra de que se les estaba tomando en serio.
Desde Jutlandia, Anette Fischer Pedersen se preguntó si la calidad de la relación MF-paciente, evaluada tanto por el o la MF como por el o la paciente, se asociaba con el uso por parte del personal médico de los gut feelings en el proceso diagnóstico de cáncer38. Un total de 1.200 pacientes y sus 581 MF respondieron a unos cuestionarios evaluando la empatía de las y los MF, lo difícil que la relación MF-paciente era en sus casos y el uso más o menos intenso que estos profesionales declaraban hacer de sus intuiciones. El nivel de empatía declarado por el MF, pero no el percibido por el paciente, se asoció positivamente con el uso de gut feelings. Los y las MF eran menos propensas a utilizar las corazonadas cuando habían percibido mayor dificultad en la relación con su paciente.
Caminos cuantitativos
Tras agotar, de momento, lo publicado usando metodología cualitativa sobre corazonadas de MF y diagnóstico de cáncer, pasamos a los estudios cuantitativos. Ya no se trata de entender las conductas, si no de medir. Medir tiene la ventaja de que, si se hace bien, se obtienen datos objetivos, comparables, contrastables. Tiene el inconveniente de dar la falsa impresión de que ya se sabe todo sobre un fenómeno. Del buen uso e interpretación de los datos con una actitud humilde y reposada se obtiene conocimiento. Vamos.
El estudio más antiguo en el que se incluye como motivo de investigación la sospecha de cáncer por parte del MF data de 198639. Lo podemos leer en uno de esos documentos en PDF con calidad de ciclostil. El hoy jubilado profesor de medicina social noruego Magne Nylenna, con la ayuda de 33 MF, recogió datos de 7.396 pacientes. Los y las MF tuvieron sospecha de cáncer en 385 casos, de los cuales se confirmaron 30 casos.
En 2013, Benedicte Iversen Scheel y un grupo de investigadores de (otra vez) Tromsø consiguieron la hazaña de que 396 MF de Noruega recogieran datos de 51.073 pacientes40. Eligieron 10 síntomas de posible alarma de cáncer y los y las MF debían registrar si habían pensado en ese posible diagnóstico durante el contacto con su paciente y habían considerado necesario un seguimiento cercano del caso, o si habían pensado que era improbable. Resultó que es seis veces más frecuente que un MF acierte al tener una sospecha de neoplasia que se equivoque al no tenerla. Además, se comprobó que las y los MF piden más pruebas complementarias (laboratorio e imagen) y derivan más a sus pacientes cuando sospechan la presencia de cáncer.
Ya hemos encontrado la sospecha de cáncer en varios trabajos visitados. Tal como lo plantean: preguntar a un MF si, aparte de los síntomas o signos de su paciente, se ha quedado con la sospecha de que puede tener un cáncer, no deja de ser una aproximación al concepto gut feeling. Más adelante hablaremos de cómo objetivar esa sospecha.
Siguiendo con las sospechas, Peter Hjertholm (otro escandinavo, este danés) logró que 404 MF de su país respondieran tras visitar a 4.518 pacientes a la pregunta: «¿Te queda la más mínima sospecha de cáncer u otra enfermedad grave?» (los daneses se tutean)41. Según se lee en el artículo, se gastaron un mínimo de 26.000 euros solo en pagar a las y los MF que recogieron datos. (Un abrazo de hermano para todos las y los MF que recogen datos gratis en nuestro país por responsabilidad, afán de colaboración y, muchas veces, simple amistad). Volviendo a los resultados, la sospecha de cáncer por parte del MF tenía un VPP de 3,1 y un valor predictivo negativo (VPN) de 99,5 6 meses después de la consulta.
Hablábamos antes de las vías de diagnóstico de segunda velocidad implantadas hace unos años en Dinamarca. Mads Lind Ingeman, médico de urgencias del hospital de Aarhus, investigó las razones para remitir a 1.278 pacientes a la vía citada42. El segundo motivo más frecuente de derivación fue la corazonada del MF (22,5% de los casos). Y no solo eso, si no que esas corazonadas eran finalmente correctas en el 24% de los casos, nivel de acierto superior a muchos de los síntomas descritos habitualmente al respecto, y solo superado en este estudio por el aumento de tamaño de los ganglios linfáticos (27,3%) y los hallazgos neurológicos (26,7%).
Gé A. Donker, una MF y epidemióloga neerlandesa, decidió saltarse la sospecha y preguntar directamente a 55 MF si habían tenido un gut feeling relacionado con el cáncer después de atender a un paciente43. Recogieron información de 366 pacientes. Los gut feelings se desencadenaban, según las y los MF, por síntomas como la pérdida de peso, pacientes que acudían raramente a consulta y por la larga duración de los síntomas. De los pacientes registrados, 118 fueron diagnosticados de cáncer (32%). La probabilidad de acierto era mayor cuanto mayor era el paciente y cuantos más años llevara con el mismo MF. Buen momento para recordar lo que decíamos antes sobre una relación inversa entre longitudinalidad y mortalidad.
De nuevo desde Noruega, el profesor de medicina general Knut Holtedahl y un equipo en el que aparecen otros investigadores citados en este paseo, registraron datos de 6.264 pacientes con síntomas abdominales: frecuencia, sospechas de cáncer planteadas y medidas adoptadas44. Participaron 493 MF de seis países europeos (Noruega, Dinamarca, Suecia, Países Bajos, Bélgica y Escocia). Lo único que de la lectura del artículo podemos colegir sobre las y los MF participantes es que solo en pagos por participar en el estudio se gastó más de 70.000 euros. Otro abrazo. La sospecha intuitiva de cáncer por parte del MF se asoció de forma independiente con un nuevo diagnóstico posterior de cáncer, con una razón de probabilidades (OR) de 2,11.
No resulta extraño que cuando encontramos varios estudios con objetivos muy similares alguien intente combinar los resultados de los estudios individuales. Se consigue así una muestra mucho mayor y, si la técnica es correcta, un resultado más significativo y preciso. Es lo que conocemos como metanálisis. Al respecto del tema que nos ocupa se han realizado dos. La antes nombrada Friedemann Smith hizo el primero de ellos45. Incluyó cuatro de los artículos aquí reseñados: los de Scheel, Hjertholm, Ingeman y Holtedahl40-42,44. El análisis final se hizo con 448 diagnósticos de cáncer detectados en 17.420 pacientes. Resultó que la probabilidad de que un paciente sea diagnosticado de cáncer cuando su MF presenta un gut feeling es 4,24 veces mayor que cuando no lo presenta. Masahiro Yao, del Departamento de Medicina Familiar y Comunitaria de Yokohama (Japón), llevó a cabo también una búsqueda que terminó con el hallazgo de los mismos cuatro estudios incluidos en el metanálisis de Friedemann46. Utilizó los mismos datos para encontrar, mediante métodos distintos, que el gut feeling de alarma de un o una MF tiene una sensibilidad de 0,40 y una especificidad de 0,85 para el diagnóstico de cáncer. Las personas autoras de ambos estudios reseñaron dos limitaciones que afectan tanto a sus trabajos como a toda la investigación acerca de los gut feelings. Por un lado, se echa de menos la existencia de una forma objetiva de establecer la presencia o ausencia de un gut feeling en un encuentro clínico. Por otro, y relacionada con la anterior, la variabilidad en la terminología usada, desde gut feeling a corazonada pasando por intuición o sospecha. Una posible solución a ambos problemas es el Gut Feelings Questionnaire (GFQ). En lugar de preguntar a las y los MF si han tenido una corazonada, cuestión subjetiva que en muchas ocasiones resulta difícil contestar, se les ofrece un cuestionario menos arbitrario capaz de responder objetivamente. El GFQ fue desarrollado originalmente en neerlandés e inglés47 y, entre otros idiomas, se encuentra disponible en castellano y catalán48. El cuestionario, que el MF debe responder tras atender al paciente, determina si ha tenido una corazonada y si esta ha sido de alarma o de seguridad.
Con la ayuda del GFQ y de 155 animosas y animosos MF de Mallorca, Ibiza, Barcelona, Madrid y Lugo, nos dispusimos en 2019 a evaluar la prevalencia de corazonadas en las consultas de AP españolas y medir su valor diagnóstico para enfermedad grave y cáncer14. Encontramos que las y los MF tienen corazonadas de alarma en el 22% de sus consultas por nuevos motivos y que tras una corazonada de alarma sus pacientes son investigados más intensamente, con más nuevas visitas, más peticiones de pruebas de laboratorio e imagen y más derivaciones. Los acontecimientos externos a nuestro estudio sucedidos en 2020 (COVID-19) limitaron el tamaño final de la muestra. Con la obtenida pudimos alcanzar conclusiones respecto al valor diagnóstico para enfermedad grave (incluyendo cáncer), pero no respecto a cáncer en solitario. La probabilidad de que a un paciente se le diagnostique una enfermedad grave en los 6 meses tras la consulta en la que su MF presenta una corazonada de alarma es más de 3 veces mayor (OR 3,67) que si no la presenta.
Senderos paralelos
Además de los estudios reseñados en este paseo por las corazonadas y el diagnóstico de cáncer, se encuentran en la búsqueda otros trabajos de investigación que exploran la relación entre la intuición de los médicos y aspectos del cáncer. Matteo Moroni, médico paliativista italiano, estudió el valor pronóstico de la llamada pregunta sorpresa en el colectivo de MF49. La pregunta «¿Le sorprendería que este paciente muriera en el próximo año?» se utiliza en protocolos de cuidados paliativos para decidir si el paciente necesita entrar en etapas avanzadas de atención. Podemos interpretar esta pregunta como una especie de intuición sobre el pronóstico. Cuando las y los especialistas en Medicina Familiar u oncología responden no a la pregunta sorpresa, la probabilidad del paciente de morir en 1 año aumenta 7 veces (hazard ratio [HR] = 6,99) en comparación con los pacientes sobre los que responden sí.
Ruth S. Prichard, desde Irlanda, comparó la corrección de la elección de la modalidad de tratamiento (quirúrgico frente a endocrino) de mujeres mayores con cáncer de mama entre los gut feeling de sus médicos y los índices de comorbilidad como el Charlson Comorbidity Index y el Cumulative Illness Rating Scale50. El estudio llegó a la conclusión de que los gut feelings de los médicos son correctos a la hora de identificar a las pacientes que pueden beneficiarse de la terapia hormonal primaria.
Vista atrás
Llegamos al final de nuestro paseo. Como quien ha llevado una pequeña libreta en la que ha anotado las impresiones del garbeo, las aprovecharemos para extraer algunas conclusiones:
- Los y las MF son conscientes del uso que hacen de sus corazonadas a la hora de considerar el diagnóstico de cáncer en sus pacientes.
- Los factores fundamentales que contribuyen a la aparición de corazonadas son los conocimientos médicos del profesional, el hecho de conocer previamente al paciente y poder percibir cambios en su aspecto o comportamiento, y la experiencia clínica acumulada.
- Los y las MF consideran las corazonadas como una característica propia del proceso de toma de decisiones en AP. Desearían un mayor reconocimiento de sus corazonadas como señales de alarma.
- Una corazonada de alarma aumenta la curiosidad y la preocupación de los MF, llevándolos a solicitar más estudios y pruebas complementarias para sus pacientes.
- Las corazonadas de alarma de cáncer podrían tener valores diagnósticos comparables a otros reconocidos signos y síntomas de alarma de cáncer.
Queda mucho camino en el estudio de las corazonadas del colectivo de MF, en general y específicamente para cáncer. Falta saber qué las provoca exactamente, cuál es su verdadero valor diagnóstico medido objetivamente, en qué circunstancias del profesional, del entorno o del paciente son más precisas, o qué valor tendrían las corazonadas de otros actores del proceso asistencial (pacientes, otros sanitarios…). Muchos puntos suspensivos…
Agradecimientos
A Sebastià March, Elena Muñoz y Magdalena Esteva, por sus siempre atinados consejos y comentarios sobre la ruta seguida.
Financiación
El autor no ha recibido financiación ajena a sus propios medios y tiempo para la realización de esta revisión.