Introducción
En sus inicios y durante varias décadas, los programas de cuidados paliativos (CP) atendieron de manera casi exclusiva a pacientes con enfermedad oncológica en fase avanzada-terminal1. Con el tiempo, los pacientes no oncológicos comenzaron a recibir también una atención paliativa y la tendencia actual señala que, desde hace unos años, el perfil de las personas en los programas de CP está cambiando de nuevo, siendo incluidos de manera progresiva pacientes con cronicidad avanzada2.
Por otro lado, el envejecimiento progresivo de la población y los cambios en la prevalencia de determinadas patologías3 están provocando un cambio en el paradigma de enfermedad y en el concepto de final de vida4. Como consecuencia de esto, se está experimentando una transición significativa en los modelos asistenciales de CP: el valor del pronóstico vital como elemento fundamental para definir a los pacientes subsidiarios de una atención paliativa está dejando paso al concepto de la complejidad con independencia del diagnóstico1,5. Este cambio condiciona que hoy en día, no solo se valore a pacientes oncológicos, sino también a personas con cronicidad avanzada, caracterizadas por presentar enfermedades o condiciones progresivas, evolutivas e irreversibles con un pronóstico de vida limitado, pero sin que su muerte sea cercana o inminente. Además, sus profesionales de referencia deben haber reconocido en ellas una mayor afectación clínica en comparación con personas con similares condiciones6.
La transición en el perfil de los usuarios de los programas de CP viene avalada por múltiples estudios observacionales, desarrollados principalmente en pacientes oncológicos, que indican que la atención paliativa proporcionada en fases cada vez más tempranas mejora la calidad de vida, respeta mejor los deseos de pacientes y familias, se asocia con una menor yatrogenia, reduce el gasto sanitario e incluso puede llegar a aumentar la longevidad7-9. Identificar adecuadamente a estas personas y, sobre todo, hacerlo de manera temprana es crucial para poder ofrecerles una atención paliativa de calidad10.
Sin embargo, determinar el momento del inicio de la atención paliativa en pacientes con enfermedades crónicas no es una tarea sencilla y se plantea como uno de los principales retos en la actualidad de los CP6. En ese sentido, herramientas como el NECPAL CCOMS-ICO© o el IDC-PAL© son cada día más utilizadas entre los Equipos de Atención Primaria (EAP) y CP con el fin de lograr la identificación precoz de necesidades paliativas11 y el diagnóstico de complejidad12, respectivamente. Tanto la Estrategia para el Abordaje de la Cronicidad en el Sistema Nacional de Salud13, como los planes de salud de varias comunidades autónomas en España contemplan este desafío. Es el caso de la Comunidad de Madrid, que en su Plan Integral de Cuidados Paliativos 2017-2020 señala la identificación temprana de pacientes con necesidades paliativas como un objetivo prioritario y establece recomendaciones específicas para lograr ese y otros objetivos relacionados con la atención temprana14. Los EAP adquieren un papel protagonista en esta tarea y con especial relevancia en la atención a los pacientes no oncológicos, peor identificados como subsidiarios de necesidades paliativas que los pacientes oncológicos15.
La cronicidad avanzada constituye, por tanto, un problema sanitario, social y comunitario que requiere de una respuesta a estos tres niveles y un cambio en el enfoque hacia esta realidad por parte de las profesionales de AP16. Muchos son los planes, estrategias e incluso declaraciones como la de Sevilla, respaldada por instituciones políticas, sociedades científicas y pacientes17, que tratan de dar respuesta a las necesidades crecientes de enfermos crónicos y al aumento de la actividad sanitaria y recursos que supone. A pesar de ello, en la literatura científica no abundan estudios rigurosos que evalúen los efectos de estas propuestas18.
Es razonable pensar que la implementación de la Declaración de Sevilla, de la Estrategia para el Abordaje de la Cronicidad en el Sistema Nacional de Salud o del Plan Integral de Cuidados Paliativos esté impulsando cambios en la atención y seguimiento de pacientes con cronicidad avanzada. Por ello, algunos indicadores de dichos cambios podrían observarse en el tipo de pacientes derivados desde AP a los Equipos de Soporte de Atención Paliativa Domiciliaria (ESAPD), quienes podrían diferir en algunos aspectos clínicos respecto a aquellos derivados en años previos, en los que las herramientas de identificación precoz y valoración de complejidad no estuvieran tan instauradas.
Por todo lo anterior, el equipo investigador decidió acudir a la práctica clínica real de un ESAPD de la Comunidad de Madrid con el objetivo de estudiar los posibles cambios en el perfil de pacientes no oncológicos con cronicidad avanzada en el momento de inclusión en programa entre dos cohortes (2014 y 2019), analizando el tiempo de permanencia en programa, la carga sintomática y la situación funcional, en el marco de la implementación de estrategias de cronicidad anteriormente mencionadas.
Material y métodos
Se realizó un estudio observacional retrospectivo, con enfoque analítico, en el que se incluyeron pacientes no oncológicos derivados al ESAPD de la Dirección Asistencial Oeste de la Comunidad de Madrid. Los sujetos fueron distribuidos en dos cohortes: la primera, constituida por aquellos incluidos en el programa en el año 2014 y la segunda con sujetos de las mismas características incluidos en el año 2019. En ambas cohortes los criterios de inclusión fueron la presencia de una primera visita domiciliaria registrada que incluyera la recogida de escalas sintomáticas y situación funcional y que el fallecimiento se produjera durante su estancia en el programa. En ambos casos fueron excluidos los pacientes que tuvieran una enfermedad oncológica como diagnóstico principal, aquellos con historia clínica no accesible y los dados de alta por cualquier causa diferente al fallecimiento. Para conceder a ambos grupos el mismo tiempo de seguimiento, no se incluyeron tampoco en la investigación los pacientes que continuaran vivos en 2016 y en 2021 para las cohortes de 2014 y 2019, respectivamente.
Se recogieron todos los pacientes disponibles en ambos años. Con el número de sujetos incluidos (n > 200) se posibilitó la construcción de modelos explicativos apropiados para conseguir el objetivo propuesto19.
Las variables principales recogidas fueron el tiempo de permanencia en programa (días), la carga sintomática (medida con la escala ESAS) y la situación funcional (medida con la escala PPS). La escala Edmonton Symptom Assessment System (ESAS), empleada en la valoración sintomática de pacientes paliativos, tiene como unidad de medida 10 escalas, una por cada síntoma evaluado, con puntuación de 0 a 10, siendo 10 la mayor carga sintomática posible20,21. Por su parte, la Palliative Performance Scale (PPS) se utiliza específicamente para la evaluación funcional de pacientes incluidos en programas de CP y su unidad de medida es un porcentaje de 0 a 100, siendo la puntuación más alta aquella correspondiente a una mayor funcionalidad21,22.
Las variables independientes sociodemográficas fueron la edad, el sexo, el territorio de residencia y la institucionalización. Las relacionadas con características del paciente y el consumo de recursos fueron el lugar de fallecimiento, el origen de la derivación y el número de visitas domiciliarias recibidas. Las variables clínicas fueron el diagnóstico principal y la comorbilidad presente medida con el Índice de Comorbilidad de Charlson23. Por último, se recogieron el sexo y el parentesco de las personas cuidadoras principales.
En el último trimestre de 2020 se realizó la recogida de datos en la sede del ESAPD obteniéndose la información de historias clínicas físicas e informatizadas del Servicio Madrileño de Salud. Se anonimizó la base de datos con el objetivo de preservar la confidencialidad de los pacientes.
Inicialmente se llevó a cabo un análisis descriptivo utilizando frecuencias y porcentajes para las variables categóricas y medidas de tendencia central y dispersión para las cuantitativas. Previo al análisis estadístico bivariante e inferencial se comprobó la normalidad de la distribución de las variables cuantitativas.
Para dar respuesta al objetivo relativo al tiempo de permanencia en programa (TPP) se construyeron curvas de supervivencia de Kaplan-Meier en los dos momentos de inclusión en programa y se compararon mediante la prueba LogRank. Una vez realizado esto y para estudiar el papel de otras posibles variables de confusión (incluido el sexo) en las potenciales diferencias detectables, se utilizaron modelos de riesgos proporcionales de Cox, cuya variable independiente principal fue la cohorte.
Con respecto a la carga sintomática (CS), se llevó a cabo un contraste de medias para muestras independientes paramétricas (t-Student) para cada síntoma evaluado en la ESAS tanto a nivel global como por sexo.
En cuanto a la situación funcional (SF) se llevó a cabo un contraste de medias para muestras independientes paramétricas (t-Student) entre ambas cohortes tanto a nivel global como por sexo. Además, se construyó un modelo lineal generalizado cuya variable dependiente fue la SF y la variable independiente, la cohorte. Se utilizaron como variables de ajuste el sexo, la edad, el territorio de residencia, la institucionalización y la comorbilidad.
La selección de la función de enlace y la familia distribucional se realizó valorando las medidas de bondad de ajuste (Akaike Information Criteria [AIC] y Bayes Information Criteria [BIC]) más adecuados. Los errores estándar (EE) se calcularon mediante métodos robustos para prevenir la posible existencia de heterocedasticidad, pues los sujetos provienen de poblaciones diferentes24.
El estudio recibió la aprobación del Comité Ético de Investigación del Hospital Universitario de Móstoles (n.º de registro CEIC 2020/061) obteniendo la exención al deber de consentimiento informado. La investigación cumple con los principios de la Declaración de Helsinki, la normativa legal vigente y la Ley Orgánica 3/2018 de Protección de Datos de Carácter Personal.
Resultados
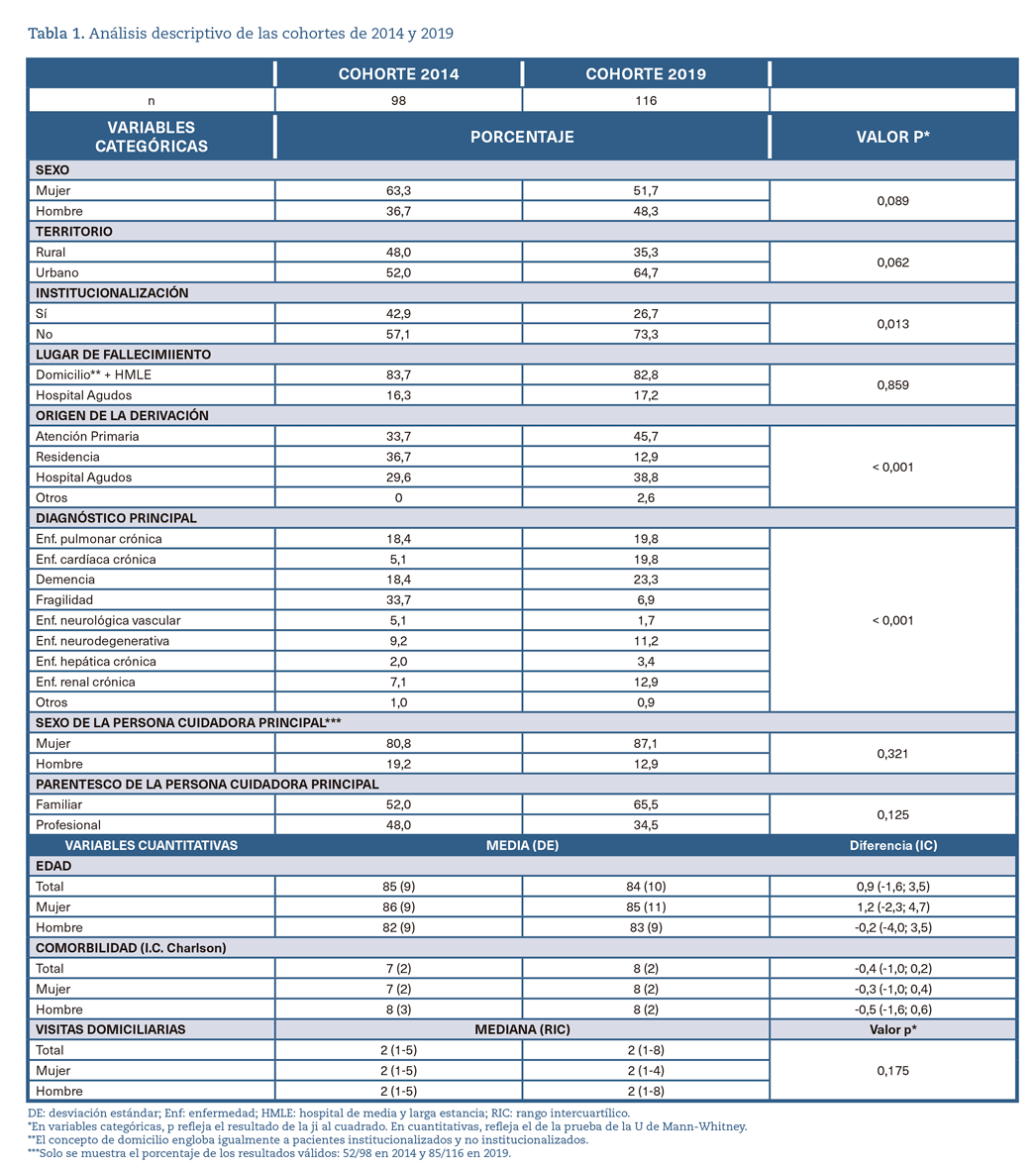
Se incluyeron 98 pacientes en la cohorte de 2014 y 116 en la de 2019, con medias de edad de 85 y 84 años, una proporción de mujeres del 63,3% y 51,7% y de institucionalizados del 42,9% y 26,7%, respectivamente. La tabla 1 recoge la distribución de las principales variables utilizadas en el análisis, así como el análisis estadístico de las posibles diferencias entre ambos grupos. La fragilidad, la enfermedad cardiaca crónica y la demencia fueron los diagnósticos más prevalentes en 2014, mientras que en 2019 lo fueron la demencia, la enfermedad cardíaca crónica y la enfermedad pulmonar crónica.
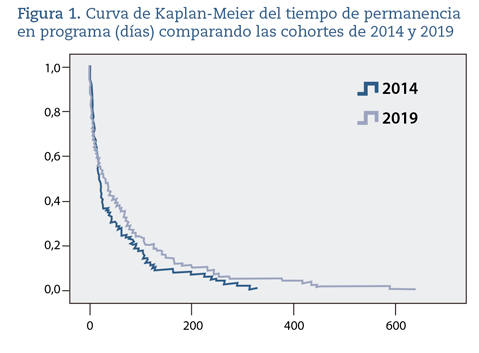
En la tabla 2 se muestra el contraste de las diferencias en el tiempo de permanencia en programa (TPP) para el total de las cohortes y separadas por sexo. Para los hombres las diferencias están cercanas a la significación estadística. La figura 1, a su vez, muestra las diferencias medidas mediante curvas de Kaplan-Meier.
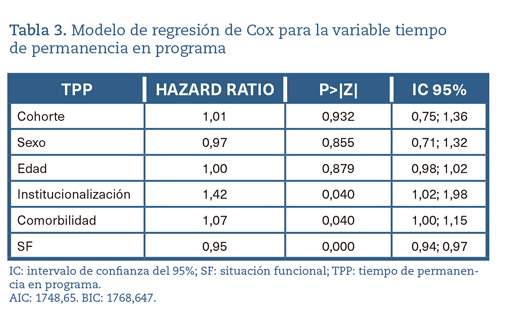
En modelo de regresión de Cox (tabla 3) se observa cómo el estar institucionalizado se asocia a un menor TPP (HR = 1,42 para el evento salida del programa por fallecimiento). Lo mismo ocurre con la comorbilidad (HR = 1,07). La situación funcional inicial se asocia con un mayor TPP (HR = 0,95 protector frente al abandono del programa por fallecimiento). No se encuentra asociación entre el momento de la inclusión (cohorte) y el TPP.
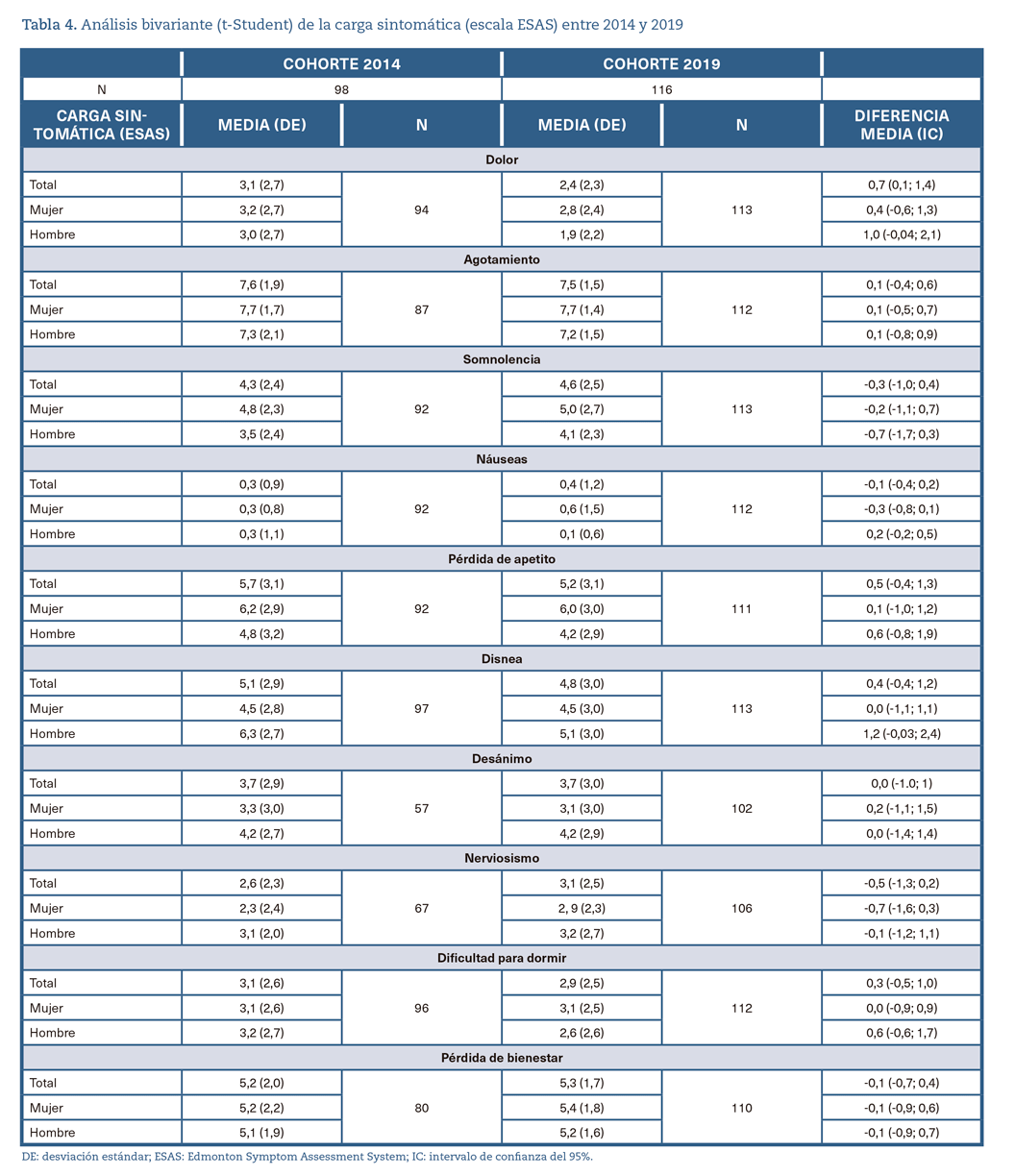
La tabla 4 presenta los valores de la carga sintomática (CS) a través de los síntomas de la escala ESAS. La diferencia del dolor a la inclusión en el programa entre ambas cohortes fue de 0,7 puntos (IC 0,1; 1,4). No se observaron diferencias entre las cohortes tras analizar el resto de los síntomas tanto a nivel global como por sexo.
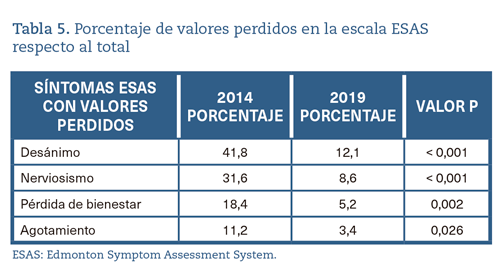
Para los síntomas Desánimo y Nerviosismo en ambas cohortes y para los síntomas Pérdida del bienestar y Agotamiento en la cohorte de 2014 existe una pérdida de valores superiores al 8% sobre el total de los pacientes reflejada de manera específica en la tabla 5.
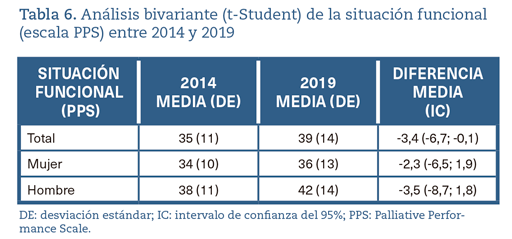
La tabla 6 muestra los valores de la situación funcional (SF) de manera global y por sexo, con sus respectivas medias y desviaciones estándar, así como con la diferencia de medias y el intervalo de confianza correspondiente. Se observaron diferencias con una mejor SF en 2019 para el conjunto de la cohorte, aunque estas diferencias no se hicieron manifiestas en el análisis desagregado por sexos.
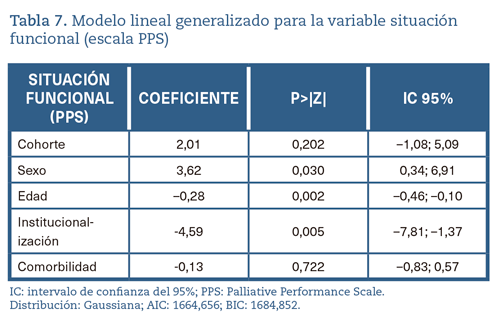
En la tabla 7 se puede observar el modelo lineal generalizado realizado para la variable SF. Las diferencias en esta variable parecen deberse a la asociación de institucionalización, edad y sexo con la PPS, y no a la cohorte en sí misma. Ser hombre se asocia con un incremento de 3,62 puntos en la PPS inicial. A su vez, estar institucionalizado se relaciona con una disminución de 4,59 puntos y cada año que aumenta la edad se asocia con una reducción de la PPS de 0,28 puntos.
Discusión
En líneas generales, no se han encontrado diferencias en el tiempo de permanencia en programa, en la carga sintomática ni en la situación funcional entre los pacientes incluidos en 2014 y los incluidos en 2019, a pesar de que en ese tiempo se implementaron diversas estrategias nacionales y autonómicas de atención a la cronicidad, así como el Plan Integral de CP (PICP) de la Comunidad de Madrid.
El análisis descriptivo de la muestra revela diferencias entre ambas cohortes: existe una menor proporción de pacientes institucionalizados en 2019 y, consecuentemente, una menor derivación desde dicho nivel, así como una mayor derivación desde los EAP. También se aprecia una menor proporción de mujeres y de personas procedentes del entorno rural en 2019, situándose ambas diferencias próximas a la significación estadística sin alcanzarla. Por otro lado, en la distribución de los diagnósticos principales en la cohorte de 2019 se aprecia un aumento de la enfermedad cardiaca crónica y de la demencia y una disminución de la fragilidad respecto al 2014. Estas diferencias parecen explicarse desde la variabilidad interanual inherente a la práctica clínica, sin poder achacarlo a ninguna otra causa.
Atendiendo a la proporción de pacientes fallecidos en hospitales de agudos parece que esta es similar en ambas cohortes y pone de manifiesto que el domicilio en primer lugar, así como las unidades de media-larga estancia, se mantienen como lugar preferente para proporcionar los cuidados, por ser el primero el entorno social y afectivo de los pacientes y el segundo, el lugar que intenta reproducir al máximo dicho entorno25. Por su parte, el perfil predominante de la cuidadora principal es el de mujer y familiar del paciente, patrón repetido tanto en estudios anteriores en la misma población, como en la literatura científica26,27.
La comparación del TPP entre ambas cohortes no evidencia diferencias. Esta conclusión se ve reforzada por los resultados que se desprenden del modelo de regresión de Cox, en los que se muestra que el TPP no se ve influido por la cohorte de permanencia. Tampoco la edad ni el sexo están relacionados con el TPP, a pesar de que en la curva de Kaplan-Meier desagregada por sexo, el caso de los hombres pareciera mostrar alguna diferencia (cercana a la significación estadística). En cambio, la institucionalización, así como la elevada comorbilidad se asocian a un menor TPP, mientras que una mejor situación funcional inicial se asocia a un TPP mayor.
Respecto a la carga sintomática, el dolor a la inclusión en el programa fue menor para la cohorte de 2019 a nivel global, sin que a ello pueda atribuírsele relevancia clínica20. No se encontraron diferencias entre las cohortes tras analizar el resto de los síntomas, tanto a nivel global como por sexo. Por otro lado, los datos de la tabla 4 evidencian que la carga sintomática es elevada en ambos años, tal y como queda reflejado en la literatura científica28.
Es necesario resaltar que se detectó una pérdida de valores importante en los síntomas Desánimo, Nerviosismo, Pérdida de bienestar y Agotamiento. La escala ESAS se diseñó como una herramienta de autoevaluación. Sin embargo, en la práctica clínica, la recogida de datos la lleva a cabo generalmente un profesional sanitario. Estos cuatro síntomas mencionados pertenecen a la esfera emocional y psicológica de los pacientes y su recogida resulta difícil, especialmente en pacientes con deterioro cognitivo y mayor deterioro psicofísico. No obstante, es destacable que en 2019 existe una disminución significativa de los valores perdidos respecto al 2014, lo que podría relacionarse con la informatización de las historias clínicas y, por lo tanto, con una mayor protocolización del registro de la atención en el ESAPD.
En relación con la SF destaca el grave deterioro funcional que presentan los pacientes en ambas cohortes. Estos datos son los esperables en un equipo de soporte de estas características, que tiene como objetivo principal atender a la cúspide de la pirámide de la cronicidad y complejidad25 y no a pacientes con menor deterioro funcional, que deberían ser cuidados desde los EAP. De hecho, estos resultados se asemejan a los obtenidos en un estudio previo descriptivo de la población de este mismo ESAPD entre los años 2009 y 201326.
A nivel global, las diferencias existentes entre ambas cohortes resultan irrelevantes teniendo en cuenta la magnitud de la escala22. Además, el modelo lineal generalizado viene a reforzar esta cuestión, descartando una posible influencia de la cohorte sobre la SF. La comorbilidad, por su parte, tampoco parece asociarse con esta variable.
Las que sí parecen tener una relación con la SF de manera bastante intuitiva son la edad y la institucionalización. Al parecer, el sexo también está relacionado con la SF, aunque la diferencia entre mujeres y hombres (3,62 puntos en favor de estos últimos) no es clínicamente relevante. No obstante, en la literatura médica se encuentran evidencias del retraso de diagnóstico existente en numerosas patologías entre mujeres y hombres que no se corresponden tanto con características biológicas o anatómicas, sino con sesgos de género29,30. En este caso, podríamos estar observando un cierto retraso en la identificación de necesidades paliativas en mujeres que se manifiesta a través de una peor situación funcional a su llegada al ESAPD.
En cuanto a las limitaciones de este estudio, en primer lugar, destacan las inherentes a un estudio observacional. Asimismo, la diferencia de tiempo entre ambas cohortes (5 años) puede no ser suficiente para observar cambios en la práctica clínica, pero la ausencia de un adecuado registro anterior al año 2014 no permitió seleccionar una cohorte más antigua. En tercer lugar, las diferencias observadas en determinadas características sociodemográficas, así como en la distribución de los diagnósticos, limitan la comparación entre ambas cohortes y obligan a interpretar los resultados con cautela. Lo mismo ocurre con la pérdida de valores en los síntomas de la escala ESAS anteriormente mencionados, que invitan a la prudencia a la hora de considerar sus resultados.
Cabe destacar como fortalezas la consistencia en la recogida de datos y la cuidadosa búsqueda de los potenciales factores de confusión relevantes a la luz del marco teórico. Por otro lado, el contenido del estudio resulta sumamente actual, en un momento en el que el envejecimiento progresivo de la población y los cambios en la prevalencia de determinadas patologías están condicionando transformaciones en los modelos asistenciales y en las distintas estrategias de atención a la cronicidad3. La pertinencia de la investigación es clara, ya que es necesario conocer de manera rigurosa si la implementación de estrategias y políticas en este campo en España se acompaña de los esperables cambios en el abordaje de los pacientes18. No obstante, los autores reconocen que las conclusiones del estudio no pueden comprenderse como una evaluación exclusiva del impacto de estas estrategias, debido a las limitaciones ya mencionadas previamente.
Por último, estos resultados apoyan el diseño de nuevas líneas de investigación que evalúen la práctica clínica en este campo, así como los conocimientos de las propias profesionales de AP en materia de cronicidad y atención temprana, puesto que se encuentran, al fin y al cabo, en una posición privilegiada para detectar estas situaciones y para materializar los objetivos de las estrategias y planes propuestos por las instituciones.
Conclusiones
No se observaron diferencias en el perfil de los pacientes con cronicidad avanzada incluidos en el programa del ESAPD entre los años 2014 y 2019 en cuanto al tiempo de permanencia en programa, la carga sintomática y la situación funcional en el marco temporal en el que se han implementado programas, estrategias y declaraciones a nivel comunitario y nacional en el campo de la cronicidad y atención temprana.
Los resultados de este estudio pueden resultar útiles de cara a motivar cambios o replantear estrategias, pueden incentivar la búsqueda activa de pacientes con necesidades paliativas, así como servir de punto de partida para la creación de intervenciones para mejorar su abordaje desde la AP.
Agradecimientos
Al personal fijo y rotante de la Unidad Docente Multiprofesional de Atención Familiar y Comunitaria Oeste de la Comunidad de Madrid, por su constante disponibilidad y su apoyo metodológico. Al personal del Equipo de Soporte de Atención Paliativa Domiciliaria de la Dirección Asistencial Oeste (Madrid), por su profesionalidad, su humanidad y cariño.