Introducción
La Formación Sanitaria Especializada (FSE) es la formación reglada y de carácter oficial que sigue a la formación pregrado en Ciencias de la Salud, cuya finalidad es dotar a los profesionales de los conocimientos, técnicas, habilidades y actitudes propios de la correspondiente especialidad1. Mediante la práctica clínica programada, progresivamente supervisada y retribuida, permite una asunción progresiva de responsabilidades al residente en formación2.
El programa de la especialidad es un instrumento flexible que regula las competencias que el residente en formación ha de adquirir y desarrollar a lo largo de su período formativo. Estas competencias se han de desarrollar en todos los entornos formativos que cada unidad docente (UD) tiene a su disposición (las UUDD tienen que pasar por un proceso de acreditación que las habilite3,4).
Desde su creación en España en 19785, la especialidad de MFyC ha contado con cinco programas de la especialidad, siendo tres de ellos POE. El actual POE se aprobó en 20056 y está pendiente de revisión.
La formación de los especialistas está principalmente orientada a la atención en el CS, aunque también se desarrolla en otros entornos docentes (principalmente hospitalarios). El POE hace unas recomendaciones7 para facilitar la adquisición de las competencias necesarias para el colectivo de especialistas en MFyC: 1) un contacto inicial con Atención Primaria (AP), idealmente de 6 meses y un mínimo de 3; 2) la estancia de al menos el 50% del tiempo de residencia en el CS (mínimo 22 meses de los 44 totales), y 3) que todos los años de residencia se cumpla un tiempo de estancia formativa en el CS6. Sin embargo, cada UD adapta el programa a sus capacidades y a la diversidad de los entornos formativos, en función de sus diferentes características respecto a tamaño, número de residentes, CS acreditados, hospitales de referencia y otros.
Actualmente, no hay ninguna fuente de información centralizada disponible para consultar la organización de esta formación en todo el territorio nacional. No es posible saber cómo se forman los residentes de MFyC en las diversas UUDD ni, incluso, conocer las diversas rotaciones y entornos formativos que componen su período de formación. Es evidente el interés de esta información tanto para las propias UUDD como para los residentes, ya que permite conocer el itinerario tipo de cada UUDD antes de elegirla para formarse.
Debido a la pandemia del coronavirus, la movilidad de los aspirantes a la FSE se vio limitada, de modo que les resultaba difícil conocer las características de la oferta formativa de las diferentes UUDD. Para tratar de facilitar el acceso a esa información de las diferentes UUDD, el Ministerio de Sanidad solicitó, para la convocatoria de FSE 2019-2020, la publicación de los itinerarios formativos de las diferentes UUDD.
Considerando todo lo anterior, se plantea el estudio, que tiene como objetivo conocer y comparar los itinerarios formativos de todas las UUDD de MFyC del territorio nacional, así como determinar el itinerario tipo del período formativo del residente de MFyC y analizar el grado de cumplimiento de las directrices indicadas por el POE.
Material y métodos
Se hizo un estudio transversal, de análisis de datos secundarios. Entre julio de 2020 y febrero de 2021 se llevó a cabo un análisis de los itinerarios formativos de la Especialidad de MFyC de las UUDD acreditadas de nuestro país.
Para ello se hizo una búsqueda en las páginas web de las UUDD, así como en los portales de información de cada comunidad autónoma y en las referencias aportadas por el Ministerio de Sanidad en su apartado de FSE de la convocatoria 2019-2020 a lo largo del mes de junio de 2020. En los casos en los que no existía información accesible, se contactó telefónicamente con el jefe de estudios de la UUDD requiriéndole la información y recibimos respuesta en todas las ocasiones. Tras completar la recogida de información de cada comunidad autónoma, se envió un resumen de la información a cada jefe de estudios, otorgando un tiempo para aportar modificaciones y corregir posibles errores. En el caso de las comunidades autónomas uniprovinciales, se les facilitó la información de comunidades limítrofes. De este modo obtuvimos todos los itinerarios formativos de todas las UUDD, salvo de uno, porque el jefe de estudios no pudo proporcionarlo en tiempo.
También se recogió información del Catálogo de Hospitales del Ministerio de Sanidad para obtener datos del tamaño de los hospitales vinculados a las UUDD y de la propia convocatoria del Ministerio, con el propósito de obtener información de los dispositivos docentes y oferta de plazas de las diferentes especialidades.
De cada UD se recogieron las siguientes variables:
- Número de plazas de MFyC ofertadas.
- Número de centros de salud acreditados.
- Hospital de referencia (número de camas y de residentes de otras especialidades).
- Itinerarios formativos de cada zona (documento que especifica a los residentes las diferentes rotaciones que van a hacer durante su formación, con su duración y ámbito, así como el año de formación en el que se desarrollan).
- Cumplimiento de las recomendaciones del POE. El POE detalla en el punto 6 los requisitos que deben garantizarse respecto al itinerario formativo del residente, referidos a las estancias en el ámbito del CS (duración y distribución). Estos tres puntos son:
- Contacto amplio inicial con AP: la rotación inicial en el CS ha de ser de 6 meses como ideal y 3 meses como mínimo.
- Tiempo de estancia en el CS: se recomienda que al menos el 50% del tiempo de la residencia se efectúe en el CS.
- Contenido de la estancia en el CS: se recomienda que exista un tiempo de estancia formativa en CS los 4 años de residencia; es decir, que cada año el residente tenga al menos una rotación en el CS.
Se consideró cumplimiento total si cumplían estrictamente las tres recomendaciones (rotación inicial de 6 meses en CS, estancia de 2 años o más de la residencia en CS y una rotación en CS cada año), y parcial si cumplían al menos 3 meses de rotación inicial en AP (rotación inicial de 3-5 meses en el CS) y estrictamente las otras dos recomendaciones.
Se utilizaron medidas de estadística descriptiva, expresando en frecuencias absolutas y porcentaje el número de itinerarios de cada rotación, así como la mediana de duración de las mismas, con su correspondiente rango intercuartílico (IQR), al no tener distribuciones normales. Se calcularon los indicadores que marcan las tres recomendaciones que propone el POE, de modo que obtenemos el grado de cumplimiento de cada una. Los análisis se hicieron mediante el programa estadístico SPSS.
Resultados
Se analizaron un total de 179 itinerarios formativos (de 180 existentes) de las 108 UUDD del país (algunas de ellas tienen adscritos más de un hospital de referencia, lo que hace que existan más itinerarios que UUDD).
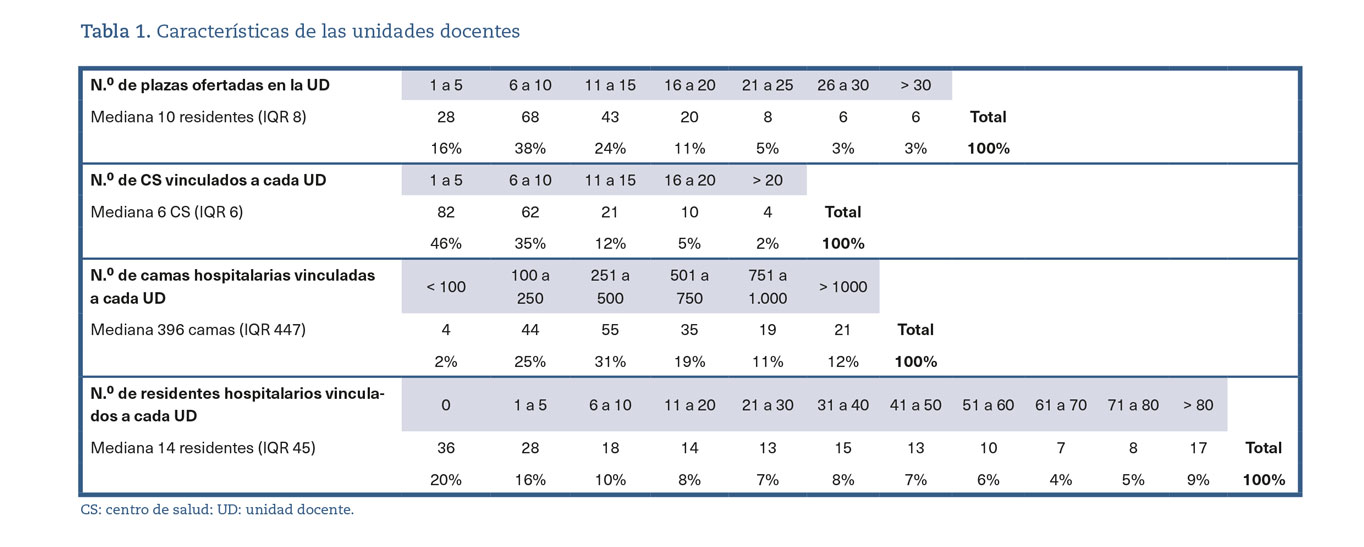
Las UUDD ofertaron en la convocatoria de 2019 una mediana de 10 plazas de MFyC por UD (IQR:8) y tenían vinculados al menos un centro hospitalario de referencia, con una mediana de 396 camas (IQR: 447) y de 14 residentes de especialidades hospitalarias (IQR: 45). La mediana de CD acreditados por UD fue de 6 (IQR: 6). En la tabla 1 se muestran las características y componentes de las UUDD.
La distribución de las UUDD e itinerarios en las comunidades autónomas se muestra en la tabla 2.
Se identificaron 44 rotaciones diferentes, siendo hospitalarias un 68% (30 rotaciones) y en AP el 20,45% (9 rotaciones), mientras que 5 rotaciones (11,36%) no se incluían claramente en ninguno de esos dos ámbitos. En la tabla 3 se detallan las diferentes rotaciones incluidas en los itinerarios, con el porcentaje de UUDD que la incluyen y la duración en meses (mediana y rango intercuartílico) de cada una. Respecto a las rotaciones en el CS, en el 92,7%, 166 itinerarios, los residentes iniciaban su programa formativo en el CS con una mediana de duración de 4,5 meses (IQR: 1). Durante el cuarto año de residencia, el 100% (179 itinerarios) de las UUDD tienen establecida una rotación con la tutora o el tutor principal, con una mediana de duración de 11 meses (IQR: 1,5). En cuanto a la rotación en el CS rural, un 85,5% (153 itinerarios) la incluyen en su itinerario, con una duración de 1-3 meses (mediana de 2 meses; IQR: 2). En cuanto a las rotaciones médicas hospitalarias, más del 80% de itinerarios incluyen medicina interna (179), salud mental (160), cardiología (169), digestivo (152), endocrino (147), neumología (145) y neurología (142), destacando la mediana de duración de las dos primeras, medicina interna y salud mental de 3 y 2 meses con IQR de 1 y 0 respectivamente. Las rotaciones quirúrgicas son menos numerosas, aunque en más del 85% de ocasiones se repite en los itinerarios el grupo de dermatología (178), ginecología y obstetricia (173), otorrinolaringología (171) y oftalmología (155), con duraciones entre 1 y 1,60 meses. La formación en pediatría se centra en el CS, rotando un 80,4% (144 itinerarios), con una mediana de duración de 2 meses (IQR: 0,5), mientras que un 73,2% (131 itinerarios) la comparten también con el hospital, con una mediana de duración de 1 mes (IQR: 2).
Se puede identificar un itinerario tipo atendiendo a las rotaciones compartidas por la mayoría de las UUDD. Este itinerario está formado por una rotación inicial en el CS, rotaciones médicas hospitalarias (medicina interna, salud mental, cardiología, digestivo, endocrinología, neumología y neurología), médico-quirúrgicas (dermatología, ginecología y obstetricia, otorrinolaringología y oftalmología), rotaciones rurales, en cuidados paliativos, pediatría de AP y en el CS al final de la residencia, con la opción de elegir entre dos y tres rotaciones a lo largo de la formación (figura 1).
Respecto al grado de cumplimiento, solo el 3,4% (6 itinerarios) cumplen por completo las tres recomendaciones, el 7,3% (13 itinerarios) lo hace de manera parcial y un 89,4% (160 itinerarios) no las cumple. Tan solo un 6,1 % (11 itinerarios) no cumple ninguna recomendación. Respecto a las UUDD cumplidoras, 5 eran andaluzas y 1 canaria. En la tabla 4 se muestra el grado de cumplimiento de estas recomendaciones por comunidad autónoma. En aquellos casos en los que se cumplen las recomendaciones, la rotación inicial en el CS fue la recomendación más incorporada a los itinerarios, observando que un 20,7% (37) de ellos la cumplían de manera total (6 meses de rotación inicial en el CS), mientras que un 70,4% (126) lo hacía al menos durante 3 meses, mínimo recomendado por el POE. Las recomendaciones sobre permanecer al menos el 50% del tiempo de formación en el CS y rotar todos los años en el CS se incorporó en un 27,9% y 28,5%, 50 y 51 itinerarios respectivamente.
Discusión
Los resultados de nuestro estudio han permitido conocer la práctica totalidad de los itinerarios formativos de las UUDD del país e identificar la existencia de un amplio margen de mejora tanto en la uniformidad como en el cumplimiento de los requisitos básicos indicados en el POE vigente. Los datos obtenidos muestran la existencia de un gran número de rotaciones ofertadas durante el período formativo como especialista en MFyC por parte de las UUDD (hasta 44), aunque una mayoría de ellas se desarrollan en el ámbito hospitalario. Por tanto, hemos comprobado un menor peso relativo de las rotaciones en AP respecto a las de hospital, tanto en número como en tiempo, aunque se trata de una especialidad que fundamentalmente desempeñará su futura actividad laboral en el ámbito extrahospitalario. Además, nuestros resultados han demostrado que solo una minoría de itinerarios formativos cumplen todas las recomendaciones indicadas en el POE y unos pocos lo cumplen únicamente de forma parcial, mientras la gran mayoría no lo cumple e, incluso, existen itinerarios que no cumplen ninguna recomendación.
La metodología utilizada junto con las características de la muestra y el escaso número de publicaciones sobre el tema dificultan la comparabilidad de los resultados de nuestro estudio. Nuestros resultados respecto a los diferentes tipos de rotaciones realizadas durante todo el período formativo son concordantes con los del realizado por Linares y Abaurrea8 en 2010, indicando que, de forma global, el programa formativo de las UUDD de España es bastante homogéneo, con un alto grado de coincidencia en las rotaciones programadas, aunque con pequeñas diferencias. Sin embargo, se trata de un estudio hecho en el contexto de la adaptación de su UD al POE de la especialidad y propuesto para conocer las rotaciones en ls UUDD del territorio nacional, con diferente metodología y sin analizar el grado de cumplimiento de los itinerarios formativos.
Los datos obtenidos muestran que la rotación rural, aunque incluida mayoritariamente en los itinerarios, tiene una duración escasa, pues cuenta con 2 meses de media, mientras que el POE contempla una duración de 3 meses6, que parecen insuficientes, teniendo en cuenta que ese será su más que probable ámbito de trabajo una vez que terminen su formación9-13.
Casi dos tercios de los itinerarios incluyen una rotación en urgencias hospitalarias, cuando se hacen guardias en ese medio prácticamente en todas las UUDD a lo largo de los 4 años de formación, lo que da idea de la importancia de esta área de conocimiento para los nuevos profesionales, pues constituye un porcentaje importante de la actividad laboral como atención continuada del MF y puede ser una de las salidas laborales al final de la residencia14-16.
La formación en el ámbito de la pediatría está muy extendida, tanto en el ámbito hospitalario como en AP, algo acorde con la situación actual, en la que la atención a la población pediátrica en los CS rurales la hacen especialistas en MFyC y, en el caso de los centros urbanos, allí donde hay plaza de pediatría, hasta en un 25% también la realizan especialistas en MFyC (plazas de pediatría ocupadas por MF)17.
El itinerario tipo obtenido del análisis de los datos nos da una idea de cómo está estructurada la formación de MF en España, con un importante peso de las rotaciones hospitalarias, así como las rotaciones con el tutor o tutora principal, al principio y al final de la formación. Igualmente, sí que se ofrece al residente la oportunidad para elegir rotaciones. La visión global de la atención al paciente en el ámbito de la AP y, también, de la atención hospitalaria podría considerarse una fortaleza del actual sistema.
El POE se rige por el principio de la flexibilidad y adaptabilidad a la situación de cada UD, y así se aplica en la actualidad; sin embargo, el problema es que dos de los requerimientos mínimos que este programa propone no se cumplen en 7 de cada 10 itinerarios. Estos requerimientos se refieren al peso que la formación en los CS tiene en los itinerarios. Este bajo cumplimiento debe hacer replantearse la situación actual y la importancia que tiene potenciar la AP en la FSE del colectivo de MF. Si no disponemos de una AP fuerte y dotada, con profesionales dispuestos a colaborar en la formación de futuros MF (los tutores, que tan escasos son en la actualidad), será imposible mantener la calidad del programa de la especialidad, no podremos formar adecuadamente al tan necesario recambio generacional y el sistema no podrá mantenerse tal y como lo conocemos, con el excelente nivel de calidad de asistencia
Este estudio aporta una visión de conjunto acerca de cómo estamos orientando la formación de futuros MF, y permite, mediante la transferencia directa de los datos, la comparación de las diferentes UUDD, de modo que puedan valorar implantar cambios en los itinerarios formativos que mejoren su rendimiento Permite, además a los residentes actuales conocer qué hacen el resto de sus compañeros en otras UUDD y, por último, da información a los opositores al MIR de lo que se hace en cada UD —no se puede elegir lo que no se conoce—. Además, ocupa un vacío de información respecto al tema abordado, pues no se dispone de información previa sobre el cumplimiento de los itinerarios formativos de nuestras UUDD. La implantación de las asignaturas y prácticas en AP en las facultades de medicina es un primer paso, pero se queda en un ámbito local. Mediante esta y futuras investigaciones que analicen tanto los itinerarios formativos como el resto de competencias de la especialidad de MFyC pretendemos contribuir al impulso de la especialidad y al cambio y mejora de las deficiencias detectadas.
Agradecimientos
A todos los jefes de estudios y técnicos de salud de las UUDD de España por su abnegado trabajo, en la mayoría de los casos no reconocido ni valorado, por su implicación profesional y personal para que la especialidad de MFyC mejore día a día.



_1645699551.jpg)

_1645699600.jpg)
