El año 2020 pasará a la historia inevitablemente como el año en el que todo cambió. Nadie lo vio venir, o quizá sea más correcto afirmar que nadie valoró adecuadamente el impacto que la infección por SARS-CoV-2 iba a tener en nuestras vidas, en nuestra salud y en nuestra sociedad. La infección se propagó a una velocidad extraordinaria.
La Organización Mundial de la Salud (OMS) proclamó la pandemia el 11 de marzo, y pocos días más tarde, el 15 de marzo, el gobierno español declaró el estado de alarma, implantando extraordinarias medidas restrictivas encaminadas a enlentecer la curva de contagio y así evitar el colapso de los servicios sanitarios, especialmente hospitalarios. Ante esta grave amenaza, las autoridades sanitarias de nuestro país optaron por un enfoque hospitalocentrista al igual que hicieron en China o Italia. En ningún momento se plantearon que la configuración de nuestro sistema sanitario, que dispone de una Atención Primaria con gran accesibilidad y capacidad resolutiva, podría desempeñar un extraordinario papel, no solo de contención, derivando a los hospitales a pacientes que realmente lo pudieran requerir y con lo que eso supone de eficiencia, sino también de participación en la planificación y gestión de la propia pandemia.
Y asistíamos atónitos a lo que pasaba en algunas CCAA con el cierre de centros de salud para incorporar los recursos a improvisados hospitales de campaña. Aunque la creación de hospitales de campaña pudiese justificarse, en un contexto de crecimiento desbocado de la infección y con una grave amenaza de colapso, especialmente de las unidades de cuidados intensivos (UCI), no se justificaba que se fuera descapitalizando a la Atención Primaria y desestimando su capacidad de contención. Y para colmo, se limitó el acceso a las pruebas diagnósticas que condicionaba la capacidad resolutiva de las médicas y médicos de familia (MF) y restaba efectividad al sistema1.
Tuvo que llegar la segunda ola para que la Atención Primaria dispusiese de pruebas diagnósticas, para poner en marcha toda la maquinaria del abordaje de la COVID, continuar con las consultas de respiratorio de los centros de salud, y organizar las estructuras administrativas que facilitasen el estudio de contacto y los testeos a la población en general, y a los escolares. Aunque los datos eran preocupantes por la elevada incidencia, las UCI y los hospitales no sufrieron la presión asistencial de la primera ola. Todos juntos sumaban, y la contención de la Atención Primaria formaba parte del engranaje.
La Atención Primaria se caracteriza por unas condiciones estructurales que facilitan el abordaje de la pandemia. Las peculiaridades propias de la Atención Primaria como la accesibilidad, longitudinalidad, integralidad de cuidados y coordinación consiguen, además de mejorar la eficiencia del sistema y reducir las desigualdades, notables resultados en salud, disminuyendo la mortalidad e incluso mejorando la expectativa de vida2-4.
La COVID-19 ha provocado muchos cambios en el sistema sanitario, y por supuesto en la Atención Primaria. La pandemia también supone un antes y un después, tanto a nivel organizativo en los centros de salud como en la manera de abordar las demandas y necesidades de los pacientes, y en el desempeño de la Medicina Familiar.
Las consultas telemáticas han permitido combinar la seguridad de pacientes y profesionales con la resolución de las demandas y necesidades de la ciudadanía. Sin duda alguna, la COVID-19 puede ser una oportunidad para hacer la Medicina Familiar más personal, en la que la ampliación y adecuación del tiempo de consulta para cada paciente contribuya a desarrollar prácticas clínicas de valor y resolutivas5-8.
El abordaje de la COVID-19 desde Atención Primaria ha supuesto muchas horas de trabajo y ha arrebatado tiempo a otras actividades para las que la Atención Primaria presta su cartera de servicios. Hemos dejado de hacer para dedicarnos a combatir la pandemia desde la primera línea. Y cuando recuperemos la normalidad, habrá que empezar a analizar y valorar el impacto de estos cambios y la manera de abordarlos9-11.
Y como sociedad científica, en defensa de la Medicina Familiar, de la Atención Primaria, estuvimos atentos. Preocupados por el devenir de los acontecimientos y como actores implicados por formar parte de la primera línea asistencial, quisimos conocer la realidad asistencial en las diferentes CCAA, en las diferentes sociedades federadas de nuestra sociedad científica, en cada uno de los diferentes momentos de la pandemia.
Obtuvimos información mediante encuestas trimestrales desde marzo de 2020 hasta enero de 2021. Se llevaron a cabo durante la fase inicial de la pandemia (marzo de 2020), la desescalada (julio de 2020), la segunda ola (noviembre de 2020) y la tercera (enero de 2021). Cuatro encuestas ad hoc con preguntas centradas en conocer la situación asistencial en cada una de las fases de la pandemia, así como las estrategias incorporadas para dar respuesta a la situación de pandemia en los equipos de Atención Primaria.
Se trata de datos aportados por los miembros de la Junta Directiva de la Sociedad Española de Medicina Familiar y Comunitaria (semFYC), además de médicos y médicas, participantes centinelas, para cada una de las diferentes CCAA del territorio nacional.
La Atención Primaria en tiempos del coronavirus. Relato de la primera ola en la primera línea (marzo de 2020)
El devastador inicio de la pandemia, asociado a la desorientación, incertidumbre, etc., hizo saltar por los aires el diseño de nuestro sistema sanitario. Se buscó la protección en la retaguardia detrás de los muros del hospital, olvidando o no contando con todos aquellos dispositivos que estábamos y estamos en primera línea, en la comunidad. Las administraciones y los medios de comunicación generaron un sentimiento hospitalocentrista en los pacientes y en la ciudadanía. Los mensajes eran urgencias, UCI, respirador, hospital de campaña, neumonía, ingreso hospitalario…
La Atención Primaria estaba trabajando para contener la pandemia, pero era invisible. No disponía de pruebas diagnósticas y realizaba su atención de una manera diferente, mayoritariamente por teléfono, de forma telemática, pero sin dejar de estar cerca de sus pacientes. Preocupados con la imagen de la actividad asistencial que la administración tenía sobre la Atención Primaria en aquellos momentos, en ese tiempo de coronavirus, se realizó una encuesta para valorar nuestra actividad asistencial, para conocer la situación de la Atención Primaria y poner en valor nuestro trabajo como médicas y médicos de familia. Recogimos información de la actividad asistencial realizada entre el 23 y el 29 de marzo de 2020, obteniendo datos de 83 centros de Atención Primaria y de un total de 1.063 especialistas en Medicina Familiar y Comunitaria (un 73% de ámbito urbano y un 27% de ámbito rural).
El proceso de incorporación de cambios en la actividad asistencial es uno de los aspectos relevantes mostrados en la encuesta. La necesidad de reestructurar y adaptar las consultas a la nueva situación epidemiológica al inicio de la pandemia provocó un cambio en la forma de desarrollarse el acto clínico. Durante el confinamiento se promovía la consulta no presencial como medida de seguridad para pacientes y profesionales, sin embargo, la realidad asistencial puso de relieve la existencia de problemas de salud no demorables y que no se podían resolver de forma telemática; por tanto, se continuaba prestando atención a estos motivos en los centros de Atención Primaria, aunque el desconocimiento de la situación podía ofrecer una imagen errónea a la población.
La situación epidemiológica trajo consigo cambios organizativos y la Atención Primaria se adaptó. Los datos mostrados en la tabla 1 indican que la actividad asistencial durante esta semana de marzo de 2020 permite poner de manifiesto la gran adaptabilidad de la Atención Primaria.
En todos los centros de salud se establecieron circuitos de acceso y constituyeron espacios protegidos, consultas específicas para la atención a los pacientes con clínica respiratoria sugestiva de la COVID-19. Según los datos de la encuesta, la actividad en estas consultas presenciales de respiratorio era elevada, con una media de tres y cuatro pacientes presenciales diarios por MF. A ellas se sumaban tres-cuatro pacientes que correspondían a consultas no demorables porque precisasen cuidados o atención urgente (63,5%). Sin embargo, la mayoría de las demandas eran atendidas de forma telemática. Especialmente, a través del teléfono, alcanzando una alta actividad asistencial (27-28 atenciones/MF/día). Los datos reflejan que en ese momento la actividad asistencial del conjunto de MF estaba centrada en la COVID-19, con atención específica en las consultas diseñadas para ello, con una media de 17 pacientes/MF/semana.
El dato más impactante de estos resultados es el elevado número de pacientes con criterios clínicos de COVID-19, que eran diagnosticados por MF y que seguían en su domicilio. Pacientes que no precisaban hospitalización y que en la semana evaluada suponían una media de 37 pacientes/MF. Se trata del amplio grupo de pacientes invisibles a las estadísticas y que recibían el soporte, acompañamiento y control en su domicilio, de forma telemática por parte de su equipo de Atención Primaria, evitando visitas innecesarias a urgencias hospitalarias12-14.
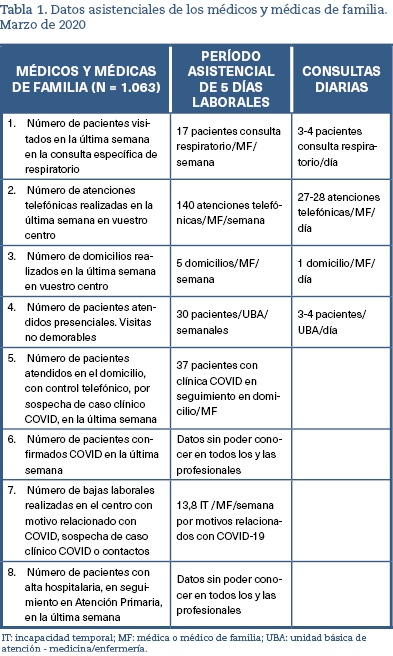
La presión asistencial y el seguimiento de pacientes con COVID-19 en el domicilio fue diferente según cada CCAA, por la variabilidad en la prevalencia durante la primera ola. Las grandes ciudades y las CCAA que mayor impacto tuvieron en la primera ola, como Madrid, Cataluña, País Vasco y La Rioja, fueron también los lugares en los que sus MF sintieron más la presión de la pandemia, tanto a nivel de visitas en las consultas de respiratorio como con la atención telefónica (figura 1).
La encuesta puso de relieve algunas deficiencias que los profesionales han apuntado como la carencia de adecuados sistemas de información que la pandemia no ha hecho sino magnificar. En varias CCAA, el conjunto de profesionales de Medicina Familiar de Atención Primaria NO recibían información de los pacientes hospitalizados o atendidos en urgencias, y solo en algunas de ellas se disponía de información acerca del resultado de las pruebas de reacción en cadena de la polimerasa (PCR) de los pacientes ingresados, previa al alta hospitalaria. Las deficiencias en la continuidad asistencial, que también repercute en la eficiencia de la atención recibida, denotan que los sistemas de información integrados que faciliten dicha continuidad asistencial son más necesarios que nunca. En el mismo sentido, se ha resaltado la necesidad de disponer de información sobre la comorbilidad de la población a la que atiende cada profesional o de datos indirectos de actividad como es la incapacidad temporal (IT), pues solo en algunas CCAA se puede acceder a todos los datos asistenciales del profesional, entre ellos el número de pacientes en situación de IT por COVID-19.
La ciudadanía se confinó y las autoridades sanitarias, en el ejercicio de su responsabilidad, publicaban sin descanso múltiples informes y directrices a veces precipitados e incluso —en ocasiones— contradictorios. El miedo y la incertidumbre se asentaron en la sociedad y los responsables sanitarios optaron por abandonar a la comunidad y a la Atención Primaria; algunas CCAA incluso cerraron centros de salud y reforzaron los hospitales. Era una respuesta individualista, una cama de hospitalización o de cuidados intensivos frente a una respuesta comunitaria.
Las personas enfermas de COVID-19 fuera del hospital eran invisibles. Por cada paciente diagnosticado con PCR en el hospital había 9 pacientes seguidos en Atención Primaria con sospecha clínica de infección por coronavirus. Esos pacientes eran invisibles y la Atención Primaria también.
La gestión del miedo y de la incertidumbre también se llevaba sobre los hombros de la Atención Primaria. ¿Quién estaba cerca de las personas ancianas enfermas que vivían solas y que estaban preocupadas? ¿Quién acompañaba a las familias ante sus dudas o sus duelos? ¿Quién tranquilizaba a las personas que no sabían cómo gestionar la enfermedad desde su domicilio? Pues quién si no los equipos de Atención Primaria, los MF15,16. La longitudinalidad es el gran valor de la Atención Primaria y asegura la eficiencia del sistema17-20.
Conviene también destacar que ante el descomunal impacto del coronavirus en la población anciana institucionalizada en centros sociosanitarios los servicios sanitarios asumieron la gestión de los mismos y, en muchos casos, los traspasaron a los equipos de Atención Primaria.
La Atención Primaria no estaba cerrada, nunca ha estado cerrada.
Desde la semFYC se quiso reflejar esta situación, y el día de la Atención Primaria de 2020, emitió un comunicado que ponía en valor el trabajo del conjunto de los profesionales de Atención Primaria con los resultados obtenidos de esta encuesta21,22:
«De los resultados de una semana de actividad asistencial se deduce que los médicos y médicas de familia, los equipos de Atención Primaria realizaban el seguimiento de más de 900.000 pacientes, con cuadro clínico leve, moderado, compatible con COVID-19, aunque sin confirmación, la mayoría de los cuales no precisaron atención hospitalaria. Las proyecciones de los datos de la encuesta sitúan los casos confirmados al 27 de marzo del 2020 en 65.149, cifra muy similar a los 64.059 que se publicaron entonces, lo que daría validez al millón de casos leves registrados»21.
La Atención Primaria trabajó como un eficaz muro de contención de la epidemia de la COVID-19.
La Atención Primaria en la desescalada. Relato de la situación del verano de la desescalada
La llegada de la desescalada, y con ella la «nueva normalidad», ofrecía una aparente mejoría, pues la COVID-19 ya no estaba tan presente y nuestros pacientes querían recuperar «el tiempo perdido». Los profesionales eran conscientes de que la COVID-19 seguía presente, y ahora se acompañaba de la reaparición de las demandas aplazadas de nuestros pacientes. Era preciso recuperar la demora en la atención de las enfermedades crónicas o las enfermedades emergentes.
Avanzaba el verano, y los profesionales estaban cansados, física y anímicamente, después de los meses de pandemia, eran momentos de descanso, y las plantillas se encontraban reducidas. No hubo cambios en la estrategia de recursos humanos de épocas estivales anteriores, mínimas contrataciones, autocobertura de las plantillas, especialmente entre los profesionales médicos.
En esta situación de aparente nueva normalidad y desescalada, quisimos conocer cómo se estaba desarrollando la actividad asistencial y para ello, durante el mes de julio de 2020, se difundió la segunda encuesta a los participantes centinelas de todo el ámbito nacional.
La nueva normalidad generó cierto grado de caos organizativo, sin un claro liderazgo de las administraciones para reconducir la situación. Aunque la ciudadanía deseaba volver a la gestión de la cita previa como antes de la pandemia, la persistencia y la ausencia de vacunas implicaban la ausencia de garantías de seguridad en los centros de salud, impidiendo la recuperación de la atención habitual a los pacientes. Si en Atención Primaria, tanto a nivel estatal como europeo, el modelo de atención era mayoritariamente no presencial6,8, también ocurría lo mismo en el ámbito hospitalario, destacando que dos de cada tres consultas a los especialistas hospitalarios eran telemáticas23.
En el contexto de salud pública, la figura del rastreador de contactos, tan necesaria para colaborar en el control de los entornos de la COVID-19, no se implantó con la agilidad y facilidad que la situación requería. En el mes de julio de 2020, a pesar de las recomendaciones por parte de la OMS y de las autoridades en Salud Pública, aún no se disponía de esta figura en gran parte de los equipos de Atención Primaria. Las CCAA y las diferentes administraciones incorporaron esta figura en el ámbito asistencial de forma heterogénea y dispar. Así, según los datos de la encuesta, en julio de 2020 nos encontrábamos con que el 36% de los equipos de Atención Primaria de nuestro país (uno de cada tres) seguía sin disponer de equipos de rastreadores, por lo que estas tareas se incorporaron a los equipos con la consiguiente sobrecarga asistencial. En aquellos entornos en los que se incorporó la figura del rastreador, se integró en los equipos de Atención Primaria (32%) y en otros formaba parte de equipos externos a la AP (32%).
A la luz de los datos de la encuesta, la actividad asistencial durante el período estival se mantuvo con unas ratios de actividad asistencial muy elevadas, con una media de 43 consultas/MF/día en la mayoría de las CCAA que se distribuían en 32,5 por atenciones telemáticas MF/día, y 10 visitas presenciales/MF/día (tabla 2).

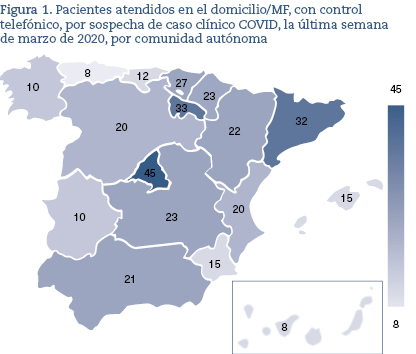
La situación epidemiológica y la presión asistencial estaban tensionando enormemente la Atención Primaria. La saturación del verano complicó las consultas y se desbordaron. En algunas CCAA como Aragón, Extremadura, Madrid y Murcia, la presión asistencial era insostenible con ratios que superaban las 50 consultas/MF/día (figura 2).
Recordando a Julian Tudor Hart, en defensa de la adecuada atención sanitaria, decía: «Consultas de 5 minutos son más propias de la atención veterinaria que de la atención médica. Supone tratar a las personas como si fueran ganado». En la creencia de que una consulta telemática no supone tiempo, ni esfuerzo…
La Atención Primaria en la segunda ola de la pandemia. Relato de la situación en la segunda ola
Tras la desescalada, y con la incorporación a la actividad laboral y escolar después del verano, comenzó la segunda ola en todo el territorio, aunque durante el verano hubo brotes esporádicos en diferentes entornos urbanos y rurales.
La sobrecarga asistencial era elevada, pero ahora MF y pacientes ya estábamos en otro momento. Desde el ámbito profesional, de abajo arriba, se iban proponiendo cambios organizativos, se asumían —bajo el principio de subsidiaridad— nuevas competencias, se redujeron actividades de escaso valor y se incorporaron nuevas figuras, todo lo cual modificó sustancialmente la organización tradicional de los equipos de salud24.
En ese período, octubre de 2020, más de 6 meses después del inicio de la pandemia, prácticamente el 100% de la Atención Primaria ya disponía de acceso a pruebas diagnósticas, PCR y el 80% de test rápidos de antígenos (TAR), mientras que los test serológicos tenían una implantación escasa. Mejorar el acceso a las pruebas diagnósticas se tradujo en un crecimiento desproporcionado de diagnósticos sin que fuera acompañado de ingresos hospitalarios.
En ese contexto impulsamos la tercera encuesta a lo largo del mes de octubre con el propósito de analizar los cambios organizativos que se iban construyendo en los equipos y las estrategias que las administraciones estaban implantando para dar respuesta a la segunda ola. De su análisis destacamos tres aspectos:
Dimensionamiento de plantillas
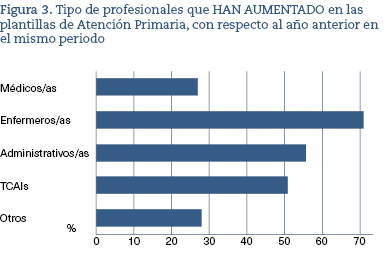
Objetivamos que aproximadamente en el 70% del entorno de Atención Primaria se produjo un leve aumento de las plantillas, especialmente de profesionales de enfermería (72%), técnicos auxiliares de enfermería (52%) y personal administrativo (57%). El incremento fue muy inferior, del 23% en el caso de MF, a pesar de la elevada presión asistencial (figura 3).
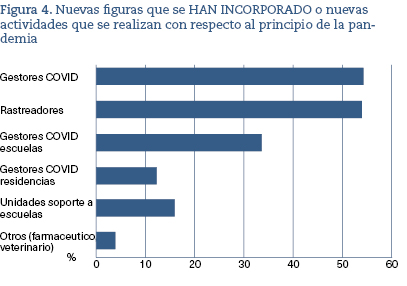
Suponía una dotación claramente insuficiente, puesto que el punto de partida prepandemia ya era muy deficitario tanto en lo relativo a la salud pública como a la Atención Primaria. Se incorporaron nuevos recursos, pero también nuevos cometidos, muchos de los cuales recayeron en Atención Primaria como el rastreo de los contactos, gestores COVID de los centros escolares, de los centros de mayores y de los propios equipos. El déficit de médicos se resolvió, en la mayoría de las CCAA, aumentando el número de consultas asignadas o ampliando el horario (figura 4).
Optimización organizativa
La excepcionalidad y gravedad de la situación difuminó los límites competenciales y facilitó la puesta en marcha de iniciativas «de equipo» entre las que destacaron:
- Dispensarización de la consulta de pacientes «respiratorios».
- Triaje de enfermería.
- Triaje de las demandas por parte de las unidades de administración.
- Implementación de la atención telemática generalizada.
- Coordinación con especialistas hospitalarios a través de consulta telemática.
- Gestión de los casos leves de COVID-19 por parte de enfermería, y gestión de los contactos por parte de gestores COVID y rastreadores.
- Mejoras en el circuito de la receta electrónica.
- Mejoras en la coordinación con las farmacias comunitarias.
- Incorporación de las recetas de mutualidades (MUFACE, MUGEJU, etc.) a la receta electrónica.
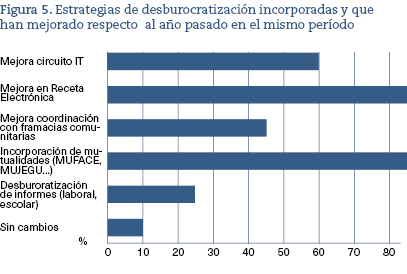
Algunas de ellas son claramente de carácter temporal, mientras la pandemia lo requiera, pero otras, como la profesionalización de los administrativos sanitarios o el triaje de enfermería para las consultas no demorables (por ejemplo), deberían mantenerse en el futuro. Mención especial merecen las medidas desburocratizadoras, demanda antigua y reiterada de la Atención Primaria, que no solo deberían quedarse, sino que deberían ampliarse a más procesos (visados, informes, etc.). Todas estas iniciativas mostradas en la figura 5 facilitaron la adecuación del tiempo de los profesionales a la atención y coordinación25.
Capacidad de resolución
Probablemente, la mayor aportación de la Atención Primaria en lo que concierne al diagnóstico y seguimiento de los pacientes con infección por SARS-CoV-2 haya sido la ecografía pulmonar realizada por MF. Su incorporación ha facilitado considerablemente el diagnóstico y manejo de las infecciones moderadas en nuestro ámbito o, si era preciso, ha aportado información para una adecuada derivación al hospital. Ha sido de notable relevancia a lo largo de la pandemia, especialmente en situaciones de ruralidad o en el domicilio, pues ayuda a la toma de decisiones y, con ello, aumenta la capacidad resolutiva de la Atención Primaria26. Los hospitales comarcales o los equipos de urgencias de Atención Primaria lo han incorporado a su práctica habitual. La ecografía pulmonar ha llegado a la Atención Primaria para quedarse, aunque su distribución y dotación es muy irregular en el territorio.
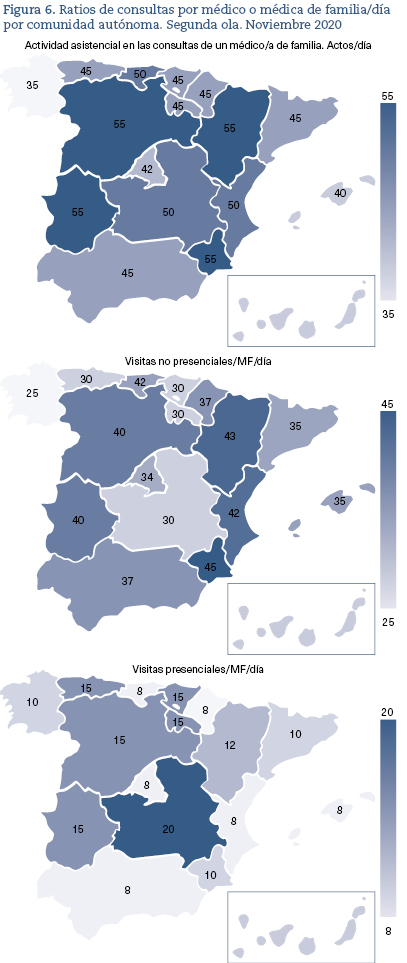
Los tres aspectos que hemos destacado, nuevas tareas, cambios organizativos e incorporación de pruebas complementarias en un tiempo récord, ponen de manifiesto la extraordinaria capacidad de adaptación de la Atención Primaria de nuestro país, a pesar de su crónica infrafinanciación y de la alta presión asistencial permanente. En la figura 6 se muestran las ratios de consultas atendidas por cada profesional de Medicina Familiar.
La tercera ola de la pandemia y el agotamiento de los profesionales
Con la Navidad «salvada», surgió la tercera ola y encontró al conjunto de la población fatigada y a los profesionales agotados. La sensación de inutilidad que sentimos a veces como la experimentada cuando reiteradamente avisamos de que no íbamos bien y la percepción de falta de reconocimiento del esfuerzo y del trabajo realizado, tanto por parte de la ciudadanía como de las administraciones, era y es generalizada.
La fatiga por las jornadas prolongadas, con alta presión asistencial, con un elevadísimo número de consultas telemáticas, la crispación por parte de algunos pacientes por la demora en la atención a sus patologías crónicas o las demandas de bajo valor de forma permanente a través de las teleconsultas, con la consiguiente desvirtualización del acto médico, generan sentimiento de desazón y malestar emocional en los MF27,28.
En este momento de cierto descrédito del profesionalismo de los médicos y médicas, surgen voces que insisten en la necesidad de recuperar un modelo de atención alineado entre las personas, profesionales e instituciones sanitarias, de todos los agentes que conforman el contrato social29.
Estamos en un momento de riesgo, pero también de oportunidad30. El sistema sanitario postpandemia se enfrenta a un enorme reto como es reformar la organización del sistema nacional de salud para dar respuesta a las necesidades sanitarias de los pacientes del siglo XXI. Ello no será posible sin reforzar la Medicina Familiar de una manera contundente, y por recuperar el valor del acto médico y establecer condiciones adecuadas para el desempeño profesional. Si eso no se hace, la Atención Primaria perderá la confianza de la ciudadanía y eso socavará los pilares del sistema nacional de salud.
CONCLUSIONES
La Atención Primaria de nuestro país ha de renacer. Es fuerte, sus profesionales son versátiles y tienen un alto nivel de profesionalismo, pero son pocos en la actualidad, y el futuro se prevé aún más incierto.
En ningún momento, hasta el día de hoy, hemos percibido que hubiera un abordaje comunitario de la pandemia, y por eso debemos reclamar a las administraciones que escuchen a entidades de prestigio que insisten en apoyarse en la Atención Primaria para la gestión de la pandemia, porque ello contribuye a que los sistemas sanitarios puedan contener y gestionar más adecuadamente tanto el momento actual como la ya próxima salida de la pandemia, haciendo más resilientes a los sistemas sanitarios.
Como sociedad científica, no cejaremos en el mensaje de que fortalecer la Medicina Familiar y la Atención Primaria hace a los sistemas sanitarios más eficientes, efectivos y equitativos, y que nuestra Atención Primaria, adaptable y transformadora, está muy lejos de alcanzar su máximo potencial.
AGRADECIMIENTOS
A la Junta Directiva de la semFYC por la constante implicación con la realización de las encuestas.
A las sociedades federadas por la colaboración en la difusión y realización de las encuestas.
A cada MF participante.
CONFLICTO DE INTERESES
Los autores son miembros de la Junta Permanente y de la Directiva de la semFYC. Declaran no tener otros conflictos de intereses.



