«El futuro tiene muchos nombres.
Para los débiles, es lo inalcanzable.
Para los temerosos, lo desconocido.
Para los valientes, es la oportunidad».
Victor Hugo
Por muy grandes que sean las debilidades y amenazas actuales, que lo son, no debemos olvidar nunca nuestras fortalezas. La competencia de las médicas y los médicos de familia (MF) de nuestro país, entre otros factores, ha influido de manera importante sobre la morbimortalidad evitable imputable a la Atencion Primaria que nos posicionó entre las tres mejores de 31 países europeos en 20151 y que ha significado un gran motor de cambio.
La Medicina Familiar y Comunitaria (MFyC) nace en España como especialidad al amparo de la creación de «la formación especializada vía residencia» para todas las especialidades médicas, en 19782,3. En constante desarrollo desde entonces, su pasado no ha sido un camino de rosas. Se pueden identificar tres grandes crisis.
La primera, en su nacimiento, ya que surge apoyada por los planificadores del Sistema Nacional de Salud (SNS), pero en contra de la Sociedad Española de Medicina Rural (SEMER, en aquel momento) y de los colegios de médicos (CGCOM). Y es importante recordar que para su programa formativo recibió la influencia clínica de los internistas y la influencia de la salud comunitaria de los salubristas, que componían la primera comisión de la especialidad. Los inicios fueron dificultosos, y la primera promoción no disponía de centros de salud donde formarse. Tras una huelga y un encierro en 1982, se crearon las unidades piloto de la MFyC, germen futuro de los centros de salud, y se gestó el primer programa de la especialidad.
La segunda gran crisis se produjo en 1995, por la directiva europea que exigía una formación específica de al menos 2 años (en aquel momento eran 3 años). SEMER, colegios de médicos y facultades de medicina contrarios a esta directiva movilizaron a los estudiantes para crear una vía alternativa al MIR. La actuación de la sociedad científica, la Sociedad Española de Medicina de Familia y Comunitaria (semFYC) y de la Comisión Nacional de la Especialidad (CNE) ayudó a resolver el problema. Se optó por ampliar plazas y se hicieron dos convocatorias MIR, separando la MFyC del resto de especialidades durante 6 años.
La tercera crisis, originada en 2007, se relaciona con la mala planificación de las necesidades de especialistas del Sistema Nacional de Salud (SNS), que es una de las múltiples causas que aplastan a nuestra Atención Primaria actual4-6.
A lo largo de 40 años, la especialidad se ha ido configurando de la mano de los cinco programas de la especialidad, tres de ellos oficiales. El programa aún vigente se publicó en 20057. Dicho programa, con un alto nivel de consenso en sus contenidos y metodologías innovadoras, contaba con un gran apoyo interno y externo, pero el limitante más importante para su aprobación por el Ministerio fue el paso de 3 a 4 años. Se trata del primer programa de especialidad basado en competencias de España.
En estos años, la CNE de MFyC insiste especialmente en planificar la oferta MIR general y de residentes en MFyC, en especial, con reajuste entre especialidades y entre comunidades autónomas, y propiciar la fidelización laboral por el sistema sanitario y la mejora de las condiciones laborales de la Atención Primaria, así como su presencia nuclear en la universidad, para evitar la no elección de esta especialidad o su emigración. Ya en 2013-2014, la CNE concluye en su informe que la oferta global de plazas debe ser como mínimo de 2.514 para MFyC (40,9% del total de la oferta). Estas demandas nunca fueron atendidas (se convocaron 1.671 plazas, el 22,7% del total), y en la actualidad nos sorprendemos de no tener especialistas en MFyC y de que la brecha entre especialistas del primer nivel con respecto al segundo haya aumentado.
Las debilidades propias de la Atención Primaria, que evidentemente afectan a la formación de sus especialistas, tienen que ver con su financiación, planificación, organización y gestión. La desastrosa planificación de necesidades de especialistas en los últimos 15 años, que llevan al déficit de MF (junto a otras 17 especialidades), con superávit de otras que ya no nutren al SNS público, habiéndose generado una importante falta de equilibrio entre oferta y demanda.
Actualmente, nos encontramos con que hay mucha más necesidad de cubrir puestos que profesionales disponibles, y eso lleva a la ley inversa de atención de Tudor Hart8. Muchos MF, si pueden, eligen quedarse en ciudades y en zonas con menos dificultades de desempeño. Pero el problema es tan grave en la actualidad que toda la Atención Primaria tiene dificultades de desempeño y cobertura. Se ha pasado de una situación de paro médico hace 40 años a no tener médicos en algunas especialidades, situación que puede agravarse enormemente por el importante porcentaje de jubilaciones que van a producirse en los próximos 3 años, por otra parte, fenómeno conocido y previsible. Y esto solo tiene un nombre: mala planificación de las necesidades de especialistas, y no por falta de estudios9. Por otra parte, es muy difícil planificar sin el deseado y nunca establecido Registro Estatal de Profesionales Sanitarios.
A las debilidades propias de la Atención Primaria, se añaden las vinculadas a la propia especialidad y su programa.
Entre las amenazas, tanto para la Atención Primaria y, por ende, para la especialidad, se añaden otras amenazas en un momento de dramático déficit de MF, y es querer parcelar la especialidad por una supuesta desviación de nuestros MF jóvenes a otros entornos, en vez de analizar lo que realmente está pasando en la Atención Primaria y atención continuada. Y se apuesta por el hospitalocentrismo una vez más, en vez de apostar por reordenar y reforzar ambas y por una superespecialización desde la MFyC, a través de las Áreas de Capacitación Específica, en aquellas actividades asistenciales que se precisen, haciendo que el sistema sea más eficiente, más flexible, más útil y fácil de implementar.
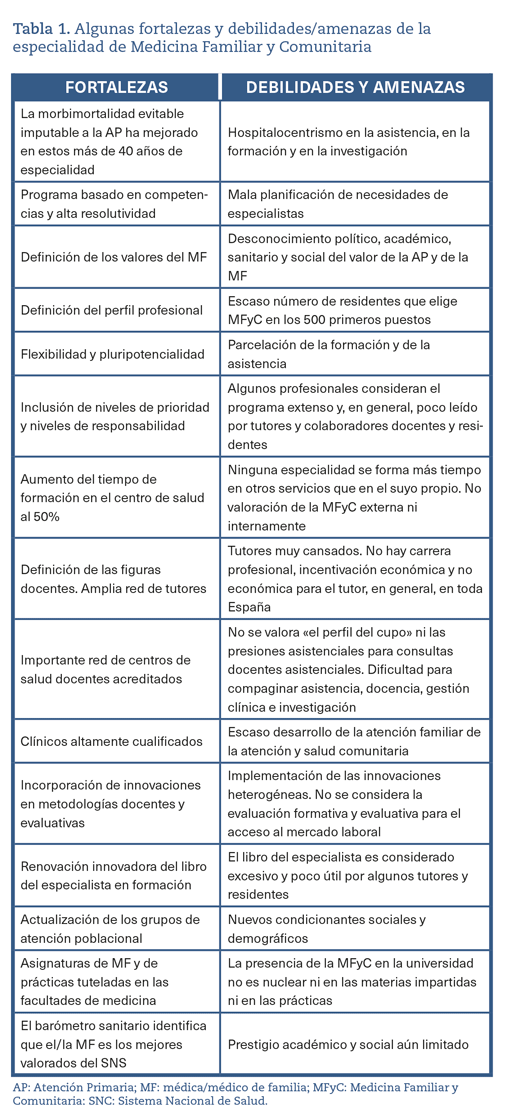
Los 17 años transcurridos con el programa de 2005, aún vigente, y las experiencias acumuladas nos permiten juzgar tanto sus fortalezas como sus debilidades (tabla 1) e identificar áreas de mejora en unas capacidades que no hemos logrado desarrollar y que tienen que ver con nuestros dos apellidos, «familiar y comunitaria», y con el «método clínico centrado en el paciente» (MCCP)10,11.
La gestión clínica individual debe profundizar en el MCCP y en la inclusión de nuevas áreas clave, como el abordaje a los pacientes crónicos, complejos y avanzados, frágiles, con multimorbilidad y polimedicación, la perspectiva de género, la soledad, la atención a personas vulnerables, la violencia de género y las otras violencias, los cuidados paliativos, la muerte digna, la eutanasia, los trastornos mentales, las adicciones nuevas y no tan nuevas, el abordaje de la sexualidad, etc., que incluya el método científico para el enfoque biopsicosocial, la desmedicalización, el control del sobrediagnóstico, la conciliación de diagnósticos y tratamientos, la desprescripción, las prácticas seguras. También debe realizarse el despliegue de habilidades clínicas como la ecografía clínica como «complemento» a «nuestra» exploración física, la polisomnografía, la retinografía, la dermatoscopia, el eco-Doppler, la espirometría, la medición ambulatoria de la presión arterial (MAPA), la cirugía menor y otros procedimientos terapéuticos, la inserción de dispositivo intrauterino (DIU)/implantes, las competencias digitales…
La gestión clínica familiar va más allá de entender a la persona en su contexto familiar. La familia en sí es objeto de abordaje e intervención y precisa conocer y manejar sus propias herramientas.
La gestión clínica poblacional12-14, que es la gestión de la población como grupo que el MF tiene a su cargo, es decir, la «gestión clínica del cupo». Y para ello hay que conocer las características de la población adscrita, basada en información suficiente, demográfica y sanitaria, de utilización de recursos y de resultados de las intervenciones, y tomar decisiones operativas para el cuidado de su salud y el mantenimiento de la equidad, en función de ese conocimiento generado. Esto capacitará al MF para, desde la consulta, ver más allá y realizar la denominada «atención meso-comunitaria», aprender a implantar acciones de mejora en lo que sería un primer nivel de enfoque poblacional desde la consulta, como elemento previo necesario a la adquisición de competencias en promoción de la salud y salud comunitaria basada en activos15.
Nos consta el enorme trabajo que está realizando la actual CNE para la elaboración del nuevo programa que ya está preparado y que debería haberse publicado ya en 2022. Su actualización permite revisar las competencias, tiempos, itinerarios formativos, metodologías y algunos contenidos que precisan ser actualizados, reforzar e incentivar la figura del tutor y definir su perfil, definir las áreas competenciales y la acreditación de todas las figuras docentes de los centros de salud docentes, de las unidades docentes, así como los criterios de homologación de calidad.
Es evidente que en estos momentos nos estamos jugando mucho; no solo nuestro futuro, sino la salud de nuestra población.
«Mi convicción profunda es que el futuro no está escrito en ningún sitio;
será lo que nosotros hagamos de él.
Para el ser humano, el destino es como el viento para el velero.
>El que está al timón no puede decidir de dónde sopla el viento, ni con qué fuerza,
pero sí puede orientar la vela. Y eso supone a veces una enorme diferencia».
Amin Maalouf




